Диета для поджелудочной железы меню на каждый день
Диетическое питание при панкреатите и гастрите: советы, рецепты и меню на неделю
Правильная диета при панкреатите и гастрите – залог успеха в лечении недуга. Организовать грамотное питание несложно. Для этого нужно знать, какие продукты разрешены, а какие – нет. Также важно помнить советы диетологов касательно режима питания и инструкции по приготовлению тех или иных диетических блюд.

Общие рекомендации по организации питания
Воспаленная поджелудочная железа, как и проблемно работающий желудок нуждается в щадящем режиме питания. Поэтому общие принципы организации диеты одинаковы и при панкреатите, и при гастрите:
- Порции еды должны быть маленькими (до 150 грамм).
- Лучше кушать часто, но мало, не нагружая длительной работой органы пищеварения. Самое рациональное решение – это перейти на 5-ти разовое питание (завтрак – 2-й завтрак – обед – полдник – ужин).
- Все продукты измельчаются еще в процессе приготовления и тщательно пережевываются во время еды.
- Еда не должна быть холодной. Все блюда и напитки лучше усваиваются в теплом виде.
- Продукты не должны быть сухими, жесткими или имеющими острые углы. Сухари или сушки следует размачивать в бульоне или чае.
- Режим питания – строго по часам. Желудок, привыкая к определенному режиму, заранее начинает выделять сок для лучшего усвоения продуктов.
За 2 часа до сна еда исключается совсем. Нужно дать время ЖКТ приостановить работу и хорошо отдохнуть за ночь. Не рекомендуется нагружать организм сразу же при пробуждении или перекусывать на ходу. Есть нужно спокойно и медленно.
Общие советы по организации питания
Основное в диетотерапии – это четкое разграничение пищи на полезную и приносящую вред. Есть ряд продуктов, которые можно встретить в списках разрешенных. Но даже они становятся опасными, если их используют неправильно.
Например, при панкреатите или гастрите допустимо есть яичный омлет, приготовленный на пару. А вот яйца, сваренные вкрутую, категорически запрещены гастроэнтерологами. Запеченное куриное мясо – провокатор обострения панкреатита или гастрита. В то время как куриный бульон оказывает лечебное воздействие на воспаленные органы ЖКТ.

Если говорить о способах приготовления еды, то однозначно исключают жарку, копчение и вяление. Продукты для диетического меню варят или доводят до готовности на пару, в мультиварке, в духовке.
Разрешенные продукты
В периоды, когда панкреатит и гастрит обострены, наименее опасными считаются ингредиенты, не повышающие кислотность желудка и не раздражающие слизистую.
Таблица разрешенных пищевых групп:
| Изделия из муки | Вчерашний хлеб (предпочтение – цельнозерновому, ржаному, пшеничному), сухари домашнего приготовления, сушки, галетное печенье, хлебцы. В периоды ремиссии – лапша и спагетти (до 170 грамм порция). |
| Крупы | Рис, гречка, овсянка, манка. |
| Виды овощей и зелени | Из овощей выбирают картофель, тыкву, свеклу, морковь, баклажаны, кабачки. Ежедневно можно добавлять по 1 ст. л. измельченного сельдерея, петрушки и укропа. |
| Рыбные блюда | Можно есть мякоть сортов с наименьшей жирностью (хек, треска, судак), отваренных или приготовленных в мультиварке. Рыбные тефтели и бульоны. |
| Морепродукты | Морская капуста. |
| Мясное меню | Для приготовления бульонов, паровых котлет и тефтелей предпочтение отдают курице, кролику, индейке, нежирной телятине. |
| Кисломолочное | Кефир, обезжиренный творог, сыр не запрещены с нормальной или пониженной кислотностью желудка. |
| Яйца | Омлет на пару из куриных и перепелиных яиц. |
| Масло | Рафинированное подсолнечное, оливковое, льняное, тыквенное. В стабильной ремиссии – сливочное (не больше 30 грамм в сутки). |
| Фрукты | Бананы, запеченные яблоки. |
| Продукты пчеловодства | Мед, прополис, маточное пчелиное молочко. |
| Специи | Кунжут, фенхель, тмин, куркума, гвоздика. |
В питье рекомендуются отвары из трав или из шиповника, боржоми, некрепкий черный чай, домашние кисели.
Примечание: описанные ингредиенты составляют специальное меню под номером 5 в его расширенном виде, предназначенное людям с панкреатитом, гастритом, холециститом и гепатитом.
Запрещенные продукты
По сути, все компоненты, не вошедшие в таблицу разрешенных гастроэнтерологами, считаются вредными для людей, страдающими панкреатитом и гастритом. Это значит, что «табу» объявляют:
- любым копченостям;
- консервациям и маринадам;
- острым и кислым блюдам;
- жирным сортам рыбы, мяса, сыров;
- грибам;
- сладкой и сдобной выпечке;
- орехам и семечкам;
- кофе, алкоголю, газированным напиткам.

Под запретом бобовые (горох, фасоль, кукуруза) – они вызывают вздутие и отрыжку. Опасна обычная капуста – ее кислота провоцирует изжогу. То же самое относится к щавлю, шпинату, редису, салатному листу. Категорическое «нет» придется сказать хрену, чесноку и луку, в том числе и зеленому.
В стадии ремиссии допускается небольшое количество соли. Лучше всего – йодированной. Подсаливать блюда рекомендуют в конце готовки.
Питание при обострении патологий
Особенно строго контролируется диета при обострении гастрита и панкреатита. После приступа больному показан голод как минимум на 1 день, пока не утихнет боль и тошнота. Отказ от еды нужен для того, чтобы не развить отечность и некрозы.
Когда признаки острого воспаления позади, в меню вводятся целебные отвары, легкие бульоны и черные сухари. На 3–5 день пациента переводят на диету номер 5, включающую продукты из разрешенного списка в таблице выше.
Важно! Блюда добавляются в рацион постепенно, по одному новому ингредиенту в день, с пристальным наблюдением за любыми изменениями в симптоматике.
Вслед за бульонами и отварами, в питание возвращают овощные супы-пюре и каши (сначала без масла). Только затем – отваренное белое мясо и кисломолочные продукты. И если новых признаков воспаления поджелудочной нет – меню разнообразят фруктами, зеленью и разрешенными специями.
Почему нужно правильно питаться при повышенной кислотности и воспалении поджелудочной железы (в период обострения или в хронической стадии)?
Диетическое питание снимает нагрузку с органов пищеварения и тем самым быстрее избавляет от симптомов острого воспаления: резкой боли, диареи, тошноты, вздутия. Правильная диета дает возможность вылечиться от хронической патологии ЖКТ.

А несоблюдение предписанного режима еды, наоборот, приведет к осложнениям:
- эрозийному воспалению кишечника;
- язве желудка;
- дуодениту;
- сахарному диабету;
- холециститу;
- гепатозу;
- гепатиту.
В организме все взаимосвязано. Панкреатит и гастрит дают серьезный повод дать организму очиститься и отдохнуть от вредных привычек (алкоголя, кофе, нездоровой еды). Лечебная диета поможет вывести шлаки и накопившиеся вредные вещества, урегулировать щелочной баланс, восстановить слизистую.
Рекомендации по питанию при заболеваниях
Сбалансированное питание, организуемое при панкреатите и гастрите, учитывает ежедневные нормы ценных компонентов:
- общих калорий – до 2,5 тысяч ккал;
- углеводов – до 300 грамм;
- белков – 120 г;
- жиров – 80 г.
Совокупное количество элементов дано приблизительно. Индивидуальные нормы высчитывает врач-диетолог.
Лечащий гастроэнтеролог может скорректировать перечень разрешаемых продуктов. Это особенно актуально для людей с гастритом и дуоденитом (воспалением слизистой). Если кислотность, повышенная – запрещается употреблять кисломолочные продукты. В стадии ремиссии иногда позволяют немного кипяченого молока.
Чтобы максимально понизить стресс и давление в органах пищеварения, соблюдаются инструкции по приготовлению пищи:
- продукты употребляются измельченными или протертыми;
- мясные и рыбные бульоны – второй варки;
- исключают обжаривание и копчение, пищу нужно варить, тушить, готовить на пару или в мультиварке.
Нельзя забывать и о постоянном графике приема пищи. Лучше не пропускать время запланированных трапез. Не стоит устраивать и дополнительные перекусы.
Примерное меню на неделю (на каждый день), что можно есть и какая должна быть пища?
Диетологами разработаны уже готовые примерные схемы приема пищи для пациентов с гастритом и панкреатитом. Это значительно облегчает задачу организации правильного питания дома.
В таблице показан один из самых распространенных вариантов недельного меню:
| День недели | Название трапезы | Блюда и продукты |
|---|---|---|
| Понедельник | Завтрак | Манная каша, сваренная на воде. |
| Кусочек вчерашнего хлеба с медом. | ||
| Чай. | ||
| Легкий перекус | Овощной салат. | |
| Вода негазированная. | ||
| Обед | Куриный бульон с рисовой лапшой. | |
| Тефтели из крольчатины или индюшатины с овощами. | ||
| Ягодный морс или кисель. | ||
| Полдник | Стакан кефира. | |
| Ужин | Творожная запеканка, приготовленная в мультиварке. | |
| Отвар из подорожника. | ||
| Вторник | Завтрак | Яичный омлет на пару. |
| Легкий перекус | Печеное яблоко с медом. | |
| Обед | Суп-пюре из кабачков. | |
| Полдник | Стакан киселя. | |
| Ужин | Запеканка из рыбы и картофеля. | |
| Среда | Завтрак | Сырники из мультиварки. |
| Легкий перекус | Кефир с галетным печеньем. | |
| Обед | Суп-пюре морковный с черными сухарями. | |
| Полдник | Ягодный кисель. | |
| Ужин | Тыквенное пюре. | |
| Четверг | Завтрак | 1 яйцо всмятку. |
| Легкий перекус | Отвар шиповника с медом. | |
| Обед | Картофельно-морковный суп-пюре с обезжиренным сыром. | |
| Полдник | Печеное яблоко. | |
| Ужин | Рыбные котлеты на пару. | |
| Пятница | Завтрак | Рис, сваренный на воде. |
| Легкий перекус | Запеченое яблоко с медом. | |
| Обед | Куриный суп с сухарями. | |
| Полдник | Овсяный кисель. | |
| Ужин | Гречневая каша с льняным маслом. | |
| Суббота | Завтрак | Овсяная каша на воде. |
| Легкий перекус | Банан с медом. | |
| Обед | Суп с фрикадельками из индюшатины. | |
| Полдник | Отвар подорожника с сушками. | |
| Ужин | Отварная рыба. | |
| Воскресенье | Завтрак | Манная каша. |
| Легкий перекус | Кефир с галетным печеньем. | |
| Обед | Рисовый суп с кусочками белого мяса курицы. | |
| Полдник | 2 запеченых яблока. | |
| Ужин | Тушеные кабачки. | |
Блюда можно чередовать по кругу. Или переставлять местами для следующей недели. Желательно следить при этом, чтобы соблюдалось разнообразие: если на завтрак уже была овсяная каша, то кисель из овса лучше перенести на следующий день.
Травяные отвары
В меню для лечения проблем ЖКТ должно быть много теплых напитков. Обычный черный чай (некрепкий и чуть подслащенный медом) – очень хороший компонент в комплексном обеде, завтраке или ужине. Но часто его пить нельзя.

Разнообразие и огромную пользу в рацион вносят травяные отвары:
- из подорожника;
- зверобоя;
- тысячелистника;
- шиповника.

Природные лекарства успокаивают воспаленные ткани, способствуют их регенерации, стимулируют нормальную перистальтику желудка и выравнивают кислотно-щелочной баланс.
Самый лучший способ заваривать травы и плоды шиповника – в термосе. Но можно проварить компоненты и на паровой бане. Примерное сочетание ингредиентов – 1 ч. л. на стакан воды.
Рецепты блюд
Еда может быть не только полезной в лечении гастрита и панкреатита, но и вкусной, если знать, как правильно ее готовить. Ниже приведены самые популярные рецепты, которые помогут разнообразить диетическое меню и насладиться вкусом продуктов.
Фрикадельки из мяса с морковью
Небольшая морковь чистится, натирается на мелкой терке и складывается на дно эмалированной посуды. Заливается водой, и ставиться на огонь.
Для фарша можно брать куриное или индюшиное бескостное филе (иногда разрешают нежирную телятину). Два раза прокрутить в мясорубке, добиваясь максимального измельчения. В фарш добавляется мелкорубленая зелень (лучше всего – зеленая петрушка) и маленькая щепотка соли. Из смеси скатывают небольшие шарики столовой ложкой и по очереди опускают в кипящую воду (так они не разваляться).
Фрикадельки варят минут 20–25 затем достают из воды. Воду сливают через друшлаг, а вареную морковь используют в качестве гарнира.
Благодаря тщательной протертости мясо будет легко усваиваемым, а из-за моркови – покажется сочными и очень вкусными.
Суп-пюре из овощей
Обычно подобный суп готовят на курином втором бульоне, но вкусно будет и без него.

В кипящий бульон или просто воду высыпают почищенные и рубленные кубиками овощи (жидкость должна едва покрывать овощи).
Вкусными и не вызывающими вздутие получаются сочетания из:
- моркови и кабачков;
- картофеля с баклажанами;
- тыквы с морковью;
- картофеля со свеклой и сельдереем.
Овощи варятся до полной готовности (при проверке кубик легко перерезается в воде ножом). Часть воды сливается в кружку, чтобы овощи легче было растолочь до однородной консистенции.

К сваренным овощам добавляют измельченную зелень (свежий укроп или петрушку), слегка подсаливают и толкут, постепенно подливая овощной отвар из кружки.
Перед подачей на стол в суп-пюре можно добавить немного сухариков. Можно присыпать блюдо горсткой семян льна или кунжутом – эти полезные и богатые на ценные элементы добавки являются альтернативой хлебу.
Творожно-овсяная запеканка
Овсяные хлопья предварительно мелют в кофемолке. Полученная каша послужит вяжущим компонентом десерта.

В обезжиренный творог добавляют немного меда и смешивают с приготовленной овсяной мукой.
Однородную массу выкладывают в форму и выпекают минут 10 в духовке (а лучше – в мультиварке).
Запеканку кушают в теплом виде, после того как она немного остыла. Разрешается присыпать готовое блюдо небольшим количеством кунжута или щепоткой корицы.
Для разнообразия, внутрь запеканки добавляют тонкие кусочки яблока или банана.
Каким должно быть питание при обострении поджелудочной железы, диета
Здравствуйте, дорогие читатели. Поджелудочная относится к железам смешанной секреции. Часть ее функционирует как обычный секретирующий орган – вырабатывает смесь ферментативных соединений, которые по специальным каналам транспортируются в просвет двенадцатиперстной кишки. Некоторые другие структурные единицы железы, выделяют гормоны, которые впрыскиваются непосредственно в кровяное русло, то есть выполняют роль эндокринных желез. Эти гормональные соединения – инсулин и глюкагон – отвечают за уровень содержания в крови сахаров. Учитывая важность выполняемых поджелудочной функций, логично предположить, что нарушения в ее работе приводят к развитию серьезных заболеваний.
Во избежание тяжелых последствий следует знать, как лечить поджелудочную железу — травами, диетой, медикаментами, народными средствами. Эти методы будут подробно рассмотрены ниже.
Что такое воспаление поджелудочной железы
Воспаленность поджелудочной железы в медицине называют панкреатитом. Заболевание может поражать как отдельную ее часть, так и полностью весь орган. При этом происходит омертвение панкреатических тканей.
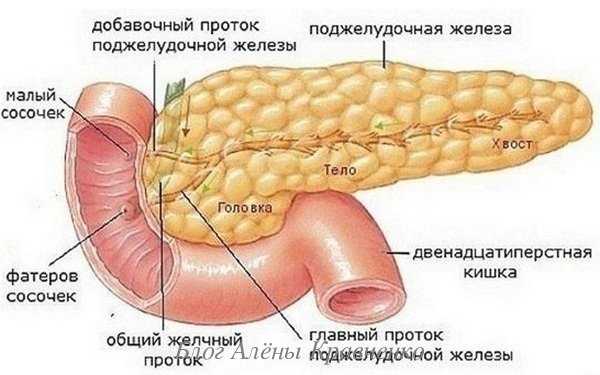
Процесс достаточно болезненный. Человек испытывает хронические колики либо ноющие боли.
Для приступа панкреатита характерными являются следующие признаки:
✔ Интенсивные боли, локализованные в одной из сторон подреберной зоны либо по обе стороны.
✔ Пересыхание слизистой рта.
✔ Появление желтоватого либо светлого налета на языке.
✔ Наличие отрыжки.
✔ Избыточное количество кишечных газов.
✔ Диарея.
✔ Позывы к рвоте, примеси желчи в рвотной массе.
✔ Бледность кожи.
✔ Гипергидроз.
✔ Скачки температуры.
✔ Приступы гипотонии.
✔ Затрудненность дыхания.
Острая форма болезни достаточно опасна и может привести к летальному исходу. В этом случае невыносимая боль охватывает тело по кругу на линии анатомического расположения поджелудочной.
Больного рвет, наблюдается сильная диарея. Уровень артериального давления сильно занижен, поэтому ощущается сильная слабость, потемнение в глазах, головокружение. Возможен обморок.
Для диагностирования патологии используют ультразвуковое и ряд иных обследований. При обнаружении отклонений назначается диета и медикаментозная помощь.
Факторы, способствующие прогрессированию заболевания:
✔ Обильная жирная пища.
✔ Алкогольные возлияния.
✔ Нарушения гормонального фона.
✔ Действие некоторых лекарств.
✔ Наличие воспалений в пищеварительных структурах.
✔ Непроходимость желчных протоков, холецистит.
✔ Травмирование органа.
✔ Врожденные нарушения обменных процессов.
Лечение панкреатита в домашних условиях медикаментами и диетой
Хронический панкреатит неплохо поддается лечению в привычных домашних условиях. Чего не скажешь об острой разновидности патологии. При обнаружении ее признаков следует без промедления вызвать неотложную помощь.
В ожидании прибытия медиков нужно принять спазмолитик, прилечь и ослабить боли с помощью прохладной грелки, приложив ее к источнику боли.
После лечения в стационаре лечащий врач даст рекомендации касательно дальнейших оздоровительных действий. Обязательным условием является следование специальному рациону и искоренение зависимостей.
Без лекарственных препаратов тоже вряд ли получится обойтись. Они не только помогают избавиться от боли, но и гармонизируют работу пищеварительной системы.
Медикаментозное лечение поджелудочной
Лечение панкреатита направлено на параллельное решение нескольких задач.
- Избавление от болей. Для этого используют спазмолитические препараты (но-шпа, папаверин, апрофен, галидор, атропин), местные анестетики (новокаин). Так как при панкреатите развивается воспалительный процесс, было бы логично предположить, что можно принимать полифункциональные противовоспалительные лекарства нестероидной группы (аспирин, нимесулид, ибупрофен). Но это не так. В связи со способностью данных медикаментов разжижать кровь, их прием может спровоцировать внутреннее кровотечение, об опасности которых все наслышаны. Поэтому НПВС применять нельзя!
- Прием ферментативных средств для снятия избыточной нагрузки на больной орган (фестал, панзинорм, мезим, панцитрат).
- Снижение гиперфункции железы. Достигается приемом лекарств-ингибиторов типа гордокса, промизола.
- Антибиотические средства позволяют предупредить или остановить развитие инфекции в поджелудочной и смежных органах (гентамицин, ампициллин и их аналоги).
- Для восстановления водных и электролитных запасов организма назначают солевые препараты.
- Проблемы с желчным пузырем и другие сопутствующие болезни должны получить соответствующее симптоматическое лечение (аллохол, алмагель и пр.).
При наличии некоторых осложнений прибегают к хирургическому вмешательству.
Можно ли, и как лечить поджелудочную железу диетой
В период обострения недуга рекомендуется отказаться от приема пищи. Продолжительность такого лечебного голодания – 3 дня. После следует начинать кушать, следуя рекомендациям лечащего врача.
Диеты необходимо придерживаться постоянно. Прием спиртного или несдержанность в еде может тут же вызвать внеочередной приступ панкреатита.
Основное питание при обострении поджелудочной
Основные диетические правила при проблемах с поджелудочной железой сводятся к нескольким пунктам.
Во-первых, следует минимизировать, а лучше полностью исключить жирную, острую, грубую пищу. А вот объем белковой продукции необходимо значительно повысить.
Во-вторых, рекомендованы отварные, паровые, протертые блюда, минеральные воды.

В-третьих, надо следовать дробному принципу питания — до восьми приемов пищи в день.
Разрешенные продукты:
- Вегетарианские крупяные супы.
- Обезжиренное мясо, диетические рыбные сорта.
- Растительные масла.
- Различные каши, особенно слизистые.
- Кисломолочная продукция (жирность 0%).
- Макаронные изделия, желательно из твердой пшеницы.
- Черствый хлеб, сухари.
- Ограниченное количество свежих фруктов и сливочного масла.
Запрещенные продукты:
- Спиртное.
- Кофеиносодержащие и газированные напитки.
- Кислые соки, квасы.
- Особо острые и пряные яства.
- Соленья, маринады, консервация.
- Вредные сладости.
- Копчености, колбасно-сосисочные изделия.
- Жирные мясные и рыбные блюда.
- Бобовые блюда, редиска, шпинат, капуста, щавель.
При обострении поджелудочной железы важно сразу обратить внимание на питание, а также, своевременно начать лечение.
Лечение поджелудочной народными средствами
Для избавления от панкреатических проявлений отличным подспорьем медикаментам будут народные рецепты.
Они помогут в борьбе с воспалением и очищением от последствий имеющей место интоксикации, включая медикаментозную, а также окажут бактерицидное действие. Но не следует приступать к самолечению без уточнения диагноза.
Следует пройти обследование и проконсультироваться со специалистом. Помните, что только грамотный комплексный подход может гарантировать избавление от проявлений недуга.
Лечение травами
Для лечения панкреатита используют различные травяные сборы. Можно купить такие в готовом виде, заваривать и принимать их в виде чаев приятной концентрации. Но каждому по силам растительные смеси приготовить самостоятельно.

- Ромашковые и календуловые цветки, корневища лопуха и девясила, траву череды, зверобоя, полыни, полевого хвоща, болотной сушеницы нужно взять в примерно равных количествах. Для приготовления целебного отвара нужно отмерять большую ложку смеси и залить ее стаканом кипятка. В тепле настаивают смесь не менее полутора часов. Отцеженный отвар принимают за один раз. Рекомендовано употреблять сбор трижды в день продолжительным курсом перед приемом пищи.
- Зопник колючий, шалфей и цветки календулы нужно смешать в равных долях, затем прибавить немного зверобоя (9:1). Для получения пол-литрового объема отвара следует использовать 1-1,5 ст. л. растительного сырья. Его нужно залить кипятком и выдержать около четырех часов в термосе. Пьют такой отвар дозировано, по четверти стакана после каждого приема пищи (до шести раз в сутки).
- Для приготовления еще одного сбора от панкреатита следует календулу, зверобой, бессмертник и пустырник отмерить в равных количествах и ссыпать в отдельную емкость. Для травяного чая нужно в литр кипящей воды всыпать три больших ложки полученной лечебной смеси и дать настояться. Процеженный отвар пьют по одной чашке 4-5 раз в день.
Также полезны однокомпонентные отвары. В качестве сырья здесь используют подорожник, люцерну, полынь горькую, корни одуванчика. В качестве ветрогонного средства подойдет семя укропа.
Овсом
- Понадобятся неочищенные зерна. Стакан продукта нужно всыпать в литр кипящей воды и проварить в течение 15 минут. После варево снимают с огня и укутывают. Средство должно настаиваться всю ночь (около 8 часов). Отцеженный овсяный настой нужно пить по 1 стакану дважды в день. Рекомендуемая продолжительность лечения – не менее трех недель.
- Овсяное зерно (дробленое) замачивают на 1-2 суток, пока оно не забродит, воду отцеживают, зерновой остаток промывают в ограниченном количестве воды. Он больше не нужен. Полученную мутноватую жидкость нужно отстоять. Для приготовления киселя потребуется только осадок, остальное сливают. На 5 больших ложек полученной овсяной гущи нужно брать 400 мл воды. Этот состав следует прокипятить не менее 5 минут. Продолжительность варки влияет на густоту конечного продукта. Оставшуюся закваску хранят в холодильнике. Едят такой кисель ежедневно.
Картофелем
Выжимка из картофеля нужна не только для лечения панкреатита. Она благотворно влияет на весь пищеварительный тракт.
Крахмальная пленка, остающаяся на слизистых стенках, выполняет защитную функцию, а также успокаивает и снимает воспаление. Это помогает при завышенной кислотности, гастритах, изъязвлениях.
Крахмальный сок можно получить при помощи соковыжималки или же отжать его вручную. Такой фреш следует употреблять после пробуждения на пустой желудок. Вкус может не понравиться, но запивать сок не следует.
Выждите минут десять, только потом можно выпить стакан обезжиренного некислого кефира. Выжимку принимают двухнедельным курсом. При необходимости можно вернуться к сокотерапии, сделав перерыв в 10-14 дней.
Как лечить поджелудочную народными методами
- Для снятия воспаления нужно пить прополис, точнее его водный настой. Спиртовая настойка не подойдет. Для приготовления настоя понадобится 10 г прополиса. Его нужно измельчить и загрузить в термос. Сюда же вливают около 100 мл теплой прокипяченной воды. Выдерживают смесь сутки. Теперь настой можно пить, отмеряя по 15 капель. Средство можно смешивать с молоком или ромашковым чаем. Вместо настоя используют сухой прополис, разжевывая ежедневно небольшое его количество.
- Популярным в народе противовоспалительным средством является пчелиный мед. Он также обладает антисептическими свойствами. Его принимают натощак, добавляют в блюда отвары и чаи. Однако этот продукт не подойдет аллергикам.
- При панкреатите поможет лен. Так же как и овсянка, льняное семя оказывает обволакивающее действие, уменьшая болезненность и защищая слизистую. В лечебных целях используют отвар. Первый способ его приготовления: 2 большие ложки семян залить стаканом воды, прокипятить 10 мин, настаивать час. Второй способ: в течение часа варят семена из расчета 2 ст. л. сырья на стакан воды, настаивать не нужно. Пьют отвар теплым перед каждым приемом пищи. Разовая доза – 1 стакан.

Профилактика поджелудочной железы
- Нужно покончить с курением и приемом алкоголесодержащих напитков.
- Ешьте понемногу, исключив из рациона все запрещенные продукты. Время от времени устраивайте разгрузку для пищеварительной системы.
- Отказаться придется и от физического перенапряжения, включая усиленные спортивные тренировки. Но от спорта полностью отказываться нельзя. Профилактическая гимнастика и дыхательные приемы весьма полезны.
- При панкреатите не следует посещать парилки и бани. Это может спровоцировать приступ.
- При наличии проблем с другими органами, принимающими участие в пищеварении, следует целенаправленно заняться их излечением. Особенно отрицательно на состоянии поджелудочной сказывается наличие желчекаменной болезни.
Питание и диета при панкреатите
Диета при проблемах с поджелудочной является объективной необходимостью. Ограничения в рационе действуют всегда, а не только при обострениях.
Предпочтительные мясные блюда: фрикадели, суфле, котлеты, тефтели из постной говядины, курятины, крольчатины.
Нежирную рыбу (сазан, щука, треска, судак) варят или готовят в пароварке.
Показаны молочнокислые продукты – простокваша, сыворотка, диетический творог, кефир, пресные сыры.
Количество растительных волокон следует ограничивать, потому свежих салатов в меню должно быть мало.
Овощи нужно тушить, проваривать, готовить на пару, а фрукты — протирать и отжимать. Также варят компоты, кисели, желе.
Не обойтись и без зерновых культур. Положено кушать каши, особенно овсянку и гречку. Также крупы добавляют в супы.
Для приготовления первых блюд используют только овощные отвары. Рассольника, кислые щи, борщи и наваристые бульоны нужно оставить в прошлом.
Как лечить поджелудочную железу — травами, диетой, медикаментами, народными средствами? Какой способ лучше? Оптимальный вариант – комбинированный подход. Следуйте врачебным рекомендациям, избавьтесь от плохих привычек, не переедайте, откажитесь от вредных продуктов, используйте силу лечебных растений. И тогда болезнь точно отступит.
Автор статьи Ирина Петровна Вербицкая,
врач общей практики.
Сбалансированное меню диеты на неделю при заболеваниях печени и поджелудочной железы
В настоящее время прилавки магазинов ломятся от всевозможной продукции в красивых ярких обертках. Но если посмотришь состав и сроки годности таких изделий, то приходишь в уныние.
Такое ощущение, что торгуют ядами и токсинами, медленно убивающими наш организм. Наша пища день ото дня делается все вреднее. Поэтому щадящее питание нужно не только людям, страдающим хроническими недугами ЖКТ, но и людям, которые по умному относятся к своему здоровью.
Диетпитание при заболевании печени, поджелудочной железы, желчного пузыря стали необходимым подспорьем для организации рационального питания.

Функционирование органов ЖКТ
Вода и еда поддерживают жизнь нашего организма. Именно из этих продуктов организм черпает силы для осуществления своих функций: защитных, обменных, репродуктивных. Ни один полезный или необходимый организму элемент просто так в нем не возникнет.
И оттого, что съедим, зависят наши жизнедеятельные силы. Первыми на пути преобразования пищи в энергию находятся органы ЖКТ. Среди них две важнейшие железы: печень и поджелудочная железа. Не вдаваясь в научную терминологию, популярно объясняется это так:
- печень выделяет пищеварительный сок в виде желчи;
- поджелудочная железа выделяет панкреатический сок в виде набора ферментов.
Оба вещества попадают по своим каналам в общий проток и участвуют в переваривании пищи.
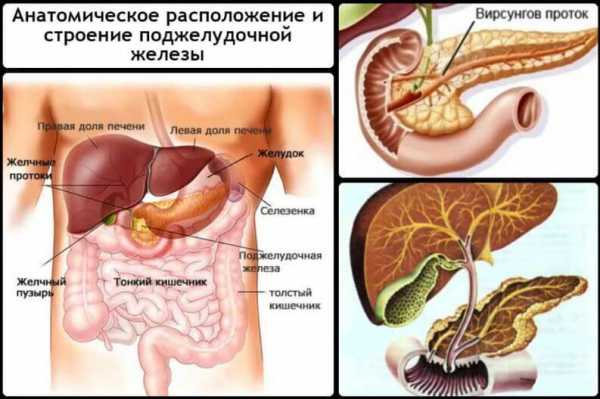
Если органы начинают болеть, то нарушается выделение необходимых веществ, и организм начинает лихорадить от недостающих элементов. Человек сразу отметит ухудшение самочувствия. Поэтому из-за важности в работе организма эти 2 органа надо всячески беречь.
Основная суть диеты №5:
- важна регулярность питания, Рекомендуется три полноценных приема пищи и 2-3 перекусов. Голодание, как и переедание в диете исключаются;
- кушать нужно маленькими порциями, но при этом до следующего приема голод не должен чувствоваться;
- употребляемая пища не должна быть горячей или холодной, а теплой;
- блюда готовятся в перетертом или измельченном виде, дабы не нагружать ЖКТ. Следует избегать в употреблении продуктов с грубой клетчаткой;
- блюда готовят в пароварке, духовке и используют отварными или запеченными, но категорически не жареными;
- куриные яйца лучше использовать при приготовлении запеканок, суфле, и в составе других блюд;
- исключить употребление алкоголя, ограничить кофе и крепкий чай;
- в дневном балансе питания надо увеличить объем белковой пищи, и уменьшить употребление жиров и быстрых углеводов.
Такие принципы диеты способствуют нормализации работы органов и способствуют лечению болезней. В ней подлежат табу продукты, насыщенные кислотами мочевой, щавелевой, концентрированными элементами, эфирными пряностями, холестеринами.

При больной печени и воспалении поджелудочной железы в рационе питания надо выдерживать необходимый объем влаги, обилие клетчатки. В нем повышается употребление белковых продуктов и легкие углеводы, а объем жиров животного происхождения значительно снижается. В подборе дневного рациона нужно соблюсти норму калорийности, индивидуально каждому пациенту: 2200-3000 ккал.
Закуски
Закуски, как правило, вводятся в меню при больной печени для поднятия аппетита. При приготовлении закусок используют необходимую технологию. Овощи основательно измельчаются и заправляются оливковым маслом. Интересный эффект дают тертые сухарики, которыми посыпают готовую закуску. Они повышают калорийность и вкус.
Первые блюда
Разнообразят рацион питания всевозможные виды супов. В их основе могут быть овощи, крупы, молочные изделия, фрукты. Основа супа отваривается, затем протирается или измельчается и вводится в бульон, в котором варилась.
Так получаем супы в виде пюре, крема. Заправить ложкой нежирной сметаной или небольшим кусочком сливочного масла. Кремы-супы заправляется обезжиренным молоком. Более подробные рецепты супов можно найти в поваренных книгах или на сайтах в интернете.
Мясные и рыбные блюда

Полученный при отваривании мяса или рыбы бульон в рацион не включают. Отварные виды мяса используются в виде рубленых изделий: котлет, тефтелей, фрикаделек, биточков, бефстроганов. Разнообразят стол мясные суфле, пудинги, рулеты.
При улучшении состояния пациента, доктор позволит расширить меню курятиной, индейкой, телятиной или рыбой запеченными в фольге или пергаменте. Печеное мясо имеет оригинальный вкус с фруктовым пюре, к примеру, яблочным.
Крупяные блюда
Обобщая диетические крупы при больной печени и поджелудочной железы, допустимые: рис, манка, гречка, овсянка. Из них готовят гарниры в виде каш с добавление масла. К их употреблению необходим полноценный белок, поступающий в виде мясных изделий, молочных продуктов или белок из яиц.
Некоторые крупы пригодны для десертов: манка в пудингах, фрукты в изделиях из риса. Везде добавляется яичный белок. Печень любит гречневую ядрицу. Лецитин и аминокислоты – строительный материал для клеток печени, находятся в гречке. Овсянка стоит на преграде всасывания вредоносных веществ, которые старается выводить печень.
Напитки
За сутки в организм должно поступить около 2 л влаги:
- разлитая в стеклянную тару вода минеральная;
- некрепкий чай зеленый, черный, травяной;
- настой из шиповника;
- фруктовый фреш, взвар, компот, кисель;
- кисломолочная продукция: простокваша, ряженка, пахта, кефир, йогурт, молоко.
Примерное меню на неделю при заболевании железы
1-й день
Завтрак1-й:
- закуска морковная с облепихой;
- молочная тыквенная каша с рисом.
Завтрак 2-й:
- суфле из отварной телятины.
Обед:
- капустник из цветной капусты;
- рулет из мяса индейки;
- морковное пюре.
Полдник:
- отвар из сухофруктов с галетным печеньем.
Ужин:
- плов рисовый добавлением овощей;
- суфле из судака.
2-й день
Завтрак1-й:
- суп молочный с клецками из картофеля;
- закуска из грудки отварной курицы, картофеля, яблок, заправленная сметаной.
Завтрак 2-й:
- кугол свекольный.
Обед:
- суп на овощном бульоне с белковым омлетом;
- рис паровой;
- мясная запеканка из телятины.
Полдник:
- пудинг из яблок и бананов.
Ужин:
- Мясные «ежики»;
- запеченная в фольге тыква.
3-й день
Завтрак1-й:
- молочный суп из овсяной крупы;
- салат со швейцарским сыром и фруктами.
Завтрак 2-й:
- рагу из красной рыбы с морковью.
Обед:
- тыквенный суп с рисом;
- пудинг из отварной индейки;
- гречка рассыпчатая.
Полдник:
- сырники с фруктами.
Ужин:
- треска с овощами в пароварке;
- пюре картофельное.
4-й день
Завтрак1-й:
- манка молочная;
- кабачковое суфле.
Завтрак 2-й:
- рулет из судака.
Обед:
- слизистый суп из овсяной крупы;
- голубцы из пекинской капусты, отварной говядины и риса в пароварке.
Полдник:
- творожные шарики с начинкой.
Ужин:
- гречка;
- рулет мясной из грудки курицы;
- печеные яблоки.
5-й день
Завтрак1-й:
- суп с кабачками на молоке;
- омлет с овощами белковый.
Завтрак 2-й:
- запеченные яблоки.
Обед:
- суп свекольник со сметаной;
- куриные биточки;
- домашняя лапша.
Полдник:
- галушки сырные;
- бананы.
Ужин:
- овощной салат;
- пюре картофельное;
- зразы из индейки.
6-й день
Завтрак1-й:
- пудинг молочный;
- кабачки, запеченные в фольге.
Завтрак 2-й:
- тефтели из телятины.
Обед:
- суп с креветками;
- зразы из гречневой крупы с творогом.
Полдник:
- компот из сухофруктов;
- бисквиты.
Ужин:
- отварное филе грудки индейки;
- вермишель;
- чернослив.
7-й день
Завтрак 1-й:
- вареники ленивые из творога;
- фруктовый салат из яблок, груш, бананов.
Завтрак 2-й:
- свекольный салат с оливковым маслом;
- пудинг из кролика.
Обед:
- суп с клецками;
- мясные тефтели из филе индейки;
- рис в пароварке.
Полдник:
- яблоки печеные;
- сухарики.
Ужин:
- Фрикадельки из трески;
- морковно-картофельное пюре.
При составлении недельного меню можно менять указанные дни местами. Рецепты того или иного блюда можно изменять или добавлять собственные ингредиенты из числа разрешенных продуктов. Увеличенный прием любимой пищи не должен идти в ущерб основной калорийности и разнообразию.
Описанный стол №5, более подходящий для ремиссии в болезнях. Его длительность до года. Хотя и по истечении такого периода надо продолжать щадить органы. При более острой или обостренной фазе недугов используются более строгие диеты: стол №5А — диета при больной печени, и стол № 5П при панкреатитах.
Для использования приведенного меню в нем надо ужесточить обработку продуктов в сторону протирания компонентов. А, вообще в рационе одного дня должны присутствовать: мясные изделия, рыбные, крупяные, овощные, молочные. Из них составляется рациональное меню и, возможно, его можно сделать самому, без участия доктора.
Рецепты вкусных и полезных блюд при питании по диете №5
На самом деле есть много различных блюд и рецептов, которые придумали диетологи или люди, столкнувшиеся с необходимостью ограничить себя в питании и кушать строго по диете №5. Вы легко можете разнообразить свое меню, если не боитесь экспериментировать. И так, что же вкусненького можно приготовить, при этом, не нарушая правила диеты №5?
Отварной морской окунь
При заболевании поджелудочной железы и печени категорически про
Меню при панкреатите на неделю, стол №5: как составлять и какие продукты включать
Воспаление для поджелудочной железы считается опасным заболеванием пищеварения, которое вызывает сильнейшую симптоматику у пациента. Острые боли, рвота, нарушение переваривания пищи выбивает человека из привычного образа жизни и на некоторое время приковывает к постели с мучениями.
Чтобы хоть как-то предотвратить рецидивы недуга врачи настоятельно советуют придерживаться строго диеты. Но не все больные знают полный перечень разрешенных и запрещенных продуктов при панкреатите, что приводит к методам проб и ошибок, а это довольно часто чревато осложнениями со стороны поджелудочной железы.

Поэтому, диета стол №5 и меню при панкреатите на неделю поможет расписать полный рацион, который позволит организму получать полный спектр полезных и питательных веществ, при этом, не давая сильной нагрузки на железистую ткань.
Известный в советские года терапевт, диетолог и гастроэнтеролог Мануил Певзнер длительное время изучал проблемы, связанные с пищеварением, и в конце концов стал автором 15 столов, которые позже были признаны лучшими диетами при различного рода заболеваниях.
Сегодня диета 5п при панкреатите и холецистите считается незаменимым фундаментом для составления ежедневных рационов. 5п диета позволяет без проблем расписать меню на каждый день.
Особенности применения диеты 5
Важно знать, что диагностировав острый панкреатит диета 5, приписывается исключительно после устранения всех симптомов рецидива. Доктора во время приступа настоятельно советуют полностью отказаться от любого приема пищи, исключением считается минеральная вода, к примеру, Боржоми. Только по истечении 3–4 дней после острой стадии, когда прекращается рвота и снижается отечность поджелудочной железы можно начинать пробовать первую пищу.
Диета стол 5 меню при панкреатите на неделю после рецидива составляется совместно с доктором. Главное после осложнения не спровоцировать очередной приступ, поэтому нужно принимать пищу очень маленькими порциями и только из назначенного меню.
Диета номер 5 при панкреатите не должна ограничиваться тем периодом, пока пациент чувствует некий дискомфорт в области пищевода. После обострения нужно поддерживать строго щадящий режим на протяжении 8 месяцев. Но это не значит, что как только срок истек, то диетические продукты можно отодвинуть на второй план, режим нужно соблюдать постоянно, ведь болезнь никуда не уходит, а всего лишь утихает.
При хроническом панкреатите можно себе позволить немного вкусностей, но 90% стола должны составлять блюда из диеты по Певзнеру. Хронический панкреатит при любых благоприятных условиях быстро трансформируется в обостренную стадию и пациенту придется пройти через все мучительные симптомы и начинать лечение сначала.
Продукты, которые запрещены при диете №5
Чтобы составить правильно меню на неделю при панкреатите нужно обладать знаниями о продуктах, которые ни в коем случае не должны попадаться в рационе больного. Основным правилом подбора продуктов считается исключение жирных, твердых, острых и пряных ингредиентов, таких как:
- Жирное мясо и дичь. Мясо утки, гуся, свинины не должны употребляться в пищу при панкреатите, также к этому списку относят мясо любой дичи, нежели это утка, заяц или кабан. В этом мясе много животного жира, для переработки которого поджелудочной железе необходимо выработать увеличенное количество ферментов.
- Жирная рыба. Сорта рыбы с повышенным содержанием жиров также вызывают отягощающий эффект на поджелудочную железу, желудок и двенадцатиперстную кишку. Стоит избегать форели, семги, сома, пангасиуса, сельди, скумбрии и мойвы.
- Яичные желтки.
- Некоторые молочные продукты. Не стоит есть молочные продукты в их натуральном виде, то есть пить сырое молоко, сметану, сыворотку, жирный творог или сливки. Молочка хоть и считается незаменимым источником белка, но процент жиров отягощает работу органов пищеварения.
- Некоторые виды круп. К примеру, пшено и перловка хорошо чистят организм от шлаков, но при панкреатите они несут огромную нагрузку. Это относится и к кукурузной крупе, крупной пшеничной и бобовым. Макароны в своем рационе стоит строго контролировать, разрешается немного добавлять лапши в суп, но не есть их как отдельное блюдо.
- Сырые овощи. Практически все овощи в сыром виде категорически противопоказаны при панкреатите, хоть основой питания и должны быть продукты с витаминами и минералами, но это не касается диеты при воспалении поджелудочной железы. Также ни в коем случае нельзя кушать квашенные, соленые или маринованные овощи.
- Сладости. Торты, суфле, конфеты, пирожные, шоколад нужно убрать из диеты 5. Также не советуют употреблять слишком сладкий чай, мед, варенья.
- Мучные изделия. Диета 5 при панкреатите не должна содержать свежую выпечку, особенно из белой муки с добавлением орехов, изюма, цукатов, мака, кураги. В свежеиспеченных мучных изделиях находится слишком много крахмала.
- Напитки. Покупные газированные сладкие напитки по типу Фанты, Кока-коли, Дюшеса кроме лишнего сахара и углекислого газа никакой пользы для организма не несут. Чтобы уменьшить раздражение желудка и всей пищеварительной системы нужно минимизировать их употребление. Также стоит избегать крепкого чая, кофе и капучино.
Продукты, которые должны быть включены в диету №5
Диета 5а универсальна тем, что подойдет для лечебного питания как взрослого, так и ребенка. В основу должны входить только полезные и легкоусвояемые продукты:
- Мясо курицы, индюка, кролика или говядины. Это мясо считается диетическим, его легко переварить желудку и оно несет необходимый белок для поддержания здорового организма.
- Рыба – это источник кальция, но при панкреатите важно, чтобы она была постной, то есть с минимальным количеством жира. К таким видам относят щуку, судака, минтай, хек, нототению.
- Нежирный творог, кефир, простокваша. Молочные продукты с определенной жирностью лучше покупать в магазине, ведь домашнее приготовление не гарантирует определенное количество жиров. Но стоит обращать внимание на сроки годности, поскольку просроченный молочный товар может принести гораздо больше вреда, нежели пользы от свежего.
- Каши. Среди круп, которые должны входить в стол номер 5, выделяют рисовую и гречневую сечку, овсяные хлопья, манную. Их можно комбинировать между собой. Также разрешается добавление небольшого количества сливочного масла.
- Супы. Главное в супах из диеты пять – это приготовления блюд на легком бульоне, то есть наваристые жидкости нельзя ни в коем случае использовать из-за большого количества желатина. Отличным вариантом будет рисовый суп, молочный с макаронами, с гречкой или зеленым горошком.
- Овощи. Практически все овощи можно употреблять при диете 5б, кроме капусты, чеснока, перца. Но они должны обязательно проходить термическую обработку. Только варенную картошку, кабачки, морковь, лук, тыкву, свеклу можно принимать в пищу.
- Фрукты также лучше употреблять в виде компотов, муссов. Разрешены сладкие сорта яблок, абрикосы, алыча, малина, черника. Но не налегать на ягоды с мелкими зернами, такие как клубника, малина, смородина, крыжовник.
- Черствый хлеб и диетическое печенье. Хлеб берут только вчерашний, лучше из серых сортов пшеницы без отрубей. Чтобы хоть как-нибудь подсластить чаепитие – употребляют галетное печенье.
Основы приготовления блюд из стола 5
Для стола 5 существуют свои особенные правила для приготовления всех блюд, которых необходимо придерживаться, иначе эффект не будет достигнут:
- Все продукты готовят на пару или тушат. Омлеты, мясо, овощи нельзя жарить, только приготовление в мультиварке или отваривать в кастрюле с водой, при этом нельзя добавлять уксус.
- Все тщательно перетирать. Чем мельче будут ингредиенты в блюде, тем легче оно усвоится желудком. Особенно это полезно для детей, чья пищеварительная система недостаточно окрепла, чтобы справляться с большими кусками.
Как составить меню на неделю
Чтобы самостоятельно составить рацион по дням нужно знать норму калорий на человека в день. Для взрослого человека с нарушением пищеварительного процесса суточная норма килокалорий будет равна 2500-2600. Подготавливают меню на 7 дней, при этом используется таблица калорийности продуктов.
Рецепты блюд должны быть только с теми ингредиентами, которые разрешены при столе 5. Также стоит учесть, что нельзя употреблять специи и ароматизаторы, поскольку они только раздражают и без того поврежденную поджелудочную железу. Диета при панкреатите поджелудочной железы примерное меню для каждого пациента будет индивидуальной.
Рацион должен подбираться с учетом особенностей организма. Не все люди могут нормально усваивать молочные продукты, некоторые виды круп или овощей. Не нужно себя мучить, если какой-то продукт вы не любите или он вам отвратительный. Стоит просто найти достойный аналог среди других блюд.
К пище нужно относиться, как к вкусностям, даже если она не совсем та, к которой пациент привык. В борьбе с панкреатитом главное постоянство, ведь нельзя долго сидеть на диете, а потом сорваться и кушать все подряд – это обязательно закончиться адской болью и рецидивом.
Правильная диета для поджелудочной железы и желчного пузыря
В организме человека все взаимосвязано, и при возникновении патологии, у одного органа, часто нарушается работа всего организма. Так, происходит при заболевании печени, а именно при ее воспалении – гепатите. Данная болезнь влечет за собой заболевание желчного пузыря и поджелудочной железы, тем самым, доставляя дискомфорт человеку.
В данном случае, человеку следует соблюдать строгую диету, которая будет способствовать быстрому восстановлению и выздоровлению. Как правильно питаться при данной патологии, мы расскажем в этой статье.

Диета при холецистите с панкреатитом
Люди, страдающие данным заболеванием, должны правильно питаться. Из рациона следует максимально исключить жиры, заменив их на углеводы, тем самым повысив калорийность принимаемой пищи. Обязательное условие при соблюдении диеты – это обильное питье. Воды следует выпивать не менее двух литров в сутки.
Если у человека выраженная тошнота, то прием воды и пищи следует ограничить малыми порциями, а также принимать препараты для регидратации. Избежать нарушения водно-электролитного баланса в организме, поможет питье минеральной воды. Принимать пищу следует только подогретой до теплого состояния (40–45 градусов Цельсия).
Плюсы и минусы
Диета обладает неоспоримыми преимуществами, они выглядят следующим образом:
- Помогает предупредить обострение хронических заболеваний, а также улучшает общее состояние здоровья.
- Улучшает функционирование поджелудочной железы и желчного пузыря.
- Нормализует уровень холестерина в крови.
- Рацион физиологически сбалансирован.
- Легко переноситься организмом.
- Не затратная, с точки зрения покупки продуктов питания.
Среди недостатков можно выделить следующее:
- Очень длительная (для нормализации общего состояния, на диете можно сидеть годами).
- Отдельное приготовление различных блюд, которое требует кулинарные навыки, умения и время.

Какие продукты входят в рацион, что можно есть?
Если вы решили сесть на диету, то необходимо знать, какие продукты следует употреблять в пищу. К ним относятся:
- Отварные яйца или омлет (не более двух в неделю).
- Растительное и сливочное масло.
- Компот, сок или кисель.
- Различные ягоды (не кислые).
- Различные крупы: рисовая, гречневая, овсяная, манная.
- Сладкие продукты: мед, желе, варенье, мармелад или пастила.
- Молочные, овощные или супы на основе круп.
- Фрукты (в небольших количествах).
- Запеченные, тушеные или вареные овощи.
- Всевозможные морепродукты.
- Хлеб из грубых сортов муки.
- Кисломолочные и молочные продукты (за исключением сметаны, сливок и ряженки).
- Приготовленную на пару или тушеную говядину, телятину и курицу.
- Тушеную или отварную рыбу (навага, судак, окунь треска).
Запрещенные продукты
Дабы не усугубить течение болезни, следует воздержаться от следующих продуктов питания:
- Алкоголь, кофе, газированные и кислые напитки (в том числе – компоты и соки).
- Консервированные, острые и копченые продукты.
- Рыбные, мясные и грибные бульоны.
- Соленая, вяленая и жирная рыба (карп, лосось, сом и т. д.).
- Утиное и гусиное мясо.
- Кислые фрукты и ягоды, а также овощи в сыром виде (лимон, шпинат, перец, чеснок, зеленый лук, квашеная капуста,
- помидоры, щавель и т. д.).
- Ячневая и кукурузная крупа, а также все виды бобовых.
- Супы: холодная окрошка, борщ на мясном бульоне, зеленые щи.
- Жареные яйца.
- Всевозможные кондитерские изделия, содержащие какао, а также сдобные булочки, пирожные и торты.
| Разрешено | Запрещено |
|---|---|
| Хлеб несвежий, суточной давности, печенье овсяное, мёд, сухарики, мармелад, зефир | Свежие хлеб, сдобы, слойки, пироги и другая выпечка |
| Супы из овощей, круп и тонкой вермишели | Крутые бульоны на жирном мясе и рыбе, борщ, окрошка |
| Мясо, не содержащее жира: курятина, телятина, рыба морская, кролик, индейка | Жирная говядина, мясо свиное, утятина, пельмени, тресковая печень |
| Творог домашнего приготовления, простокваша, молоко козье | Колбасные изделия, сосиски, сардельки, копчёности |
| Омлет из яиц кур без желтка, яйца перепёлки | Соленья, маринады, капуста квашеная, перцы |
| Крупа гречневая, манка, овсяные хлопья, рис | Сгущенное молоко, кондитерские изделия, варенья, разные виды мороженого |
| Кабачки, картошка, капуста морская, укроп, свекла | Все бобовые культуры |
| Некислые плоды фруктовых и ягодных растений, сухофрукты; из орехов: миндаль, фундук, земляной орех (арахис) | Острые закуски, овощи, кислые фрукты, включая вишню |
| Слегка заваренный тёплый чай, отвар плодов шиповника, Боржоми, Ессентуки-4, свежие домашние соки | Алкоголь любой крепости и газированная вода, круто заваренный чай, какао, кофе |
Основы диеты при холецистите с панкреатитом
Эти заболевания могут проявиться ввиду разных причин: наследственности, загрязнения окружающей среды, курения, употребления алкоголя, самолечения различных заболеваний, употребления вредной и тяжелой пищи, попадания в организм инфекций-возбудителей и т. д. Лечить такие патологии можно различными способами, но главное – это соблюдать определенные правила приема пищи, которая включена в диету №5.
Щадящий вариант диеты №5
| День недели | Утренний прием пищи | Второй завтрак | Обед | Ужин | Последний прием пищи за один-два часа до сна |
|---|---|---|---|---|---|
| Понедельник | Творожное суфле, отваренное на пару | Суфле из нежирного мяса | Куриное суфле, овощной протертый суп | Овощное пюре, отварная рыба | Стакан ряженки или кефира |
| Вторник | Молочная каша из риса, чай | Суфле из куриного филе | Овощной суп, отварные макароны, паровые котлеты | Морковное пюре, куриные котлеты | Стакан ряженки или кефира |
| Среда | Паровой омлет без желтков | Чашка домашнего творога | Суп с вермишелью без мяса, овощное рагу | Пудинг из творога диетический | Простокваша |
| Четверг | Геркулесовая молочная каша | Суфле из мяса | Суп без мяса с крупой, порция отварного мяса, пюре из овощей | Макаронная запеканка с творогом | Стакан кефира |
| Пятница | Молочная манная каша | Суфле из куриного филе | Овощной протертый суп, запеканка из картофеля и вареного фарша | Белковый омлет | Стакан ряженки или кефира |
| Суббота | Пудинг из творога | Бутерброд из подсушенного белого хлеба и сыра, чай | Овощной суп без мяса, порция отварного мяса с рисом | Морковное пюре, мясные фрикадельки | Чашка «Снежка» |
| Воскресенье | Молочная овсяная каша | Стакан ряженки или йогурта без наполнителей | Овощной суп, порция куриных фрикаделек, пюре из овощей | Диетический мясной рулет | Кефир или ряженка |
Правила составления лечебного меню
Диета №5 предполагает употребление в пищу продуктов, не обладающих ярко выраженными вкусовыми качествами, а также не содержащими жиры. Блюда приготавливаются при помощи тушения, на пару или варки. Употребление продуктов происходит небольшими порциями с частотностью – пять — шесть раз в сутки. Голодать и переедать категорически запрещено.
Рацион должен соответствовать следующим нормам:
- Энергетическая ценность дневного рациона не должна превышать 2800 Ккал.
- Потребление жидкости,0 должно быть на уровне полутора литров (не меньше!).
- Клетчатка должна составлять основу рациона.
- Употреблять разрешается только жиры растительного происхождения.
- Суточная норма углеводов – 450 граммов.
- Суточная норма белков – 150 граммов.
Важно!
Запрещено употребление в пищу алкоголя в чистом виде или в составе различных блюд. Чай и кофе можно пить, но в ограниченном количестве – не более двух чашек в день.
Расширенный вариант диеты №5
| День недели | Завтрак | Второй завтрак | Обед | Ужин | Последний прием пищи на ночь |
|---|---|---|---|---|---|
| Понедельник | Порция творожной массы, бутерброд из подсушенного хлеба со сливочным маслом | Суфле из мяса | Овощной суп на ненаваристом мясном бульоне, порция отварного картофеля, рулет из мяса, овощной салат | Порция отварной рыбы, овощной салат | Ряженка или йогурт |
| Вторник | Порция тертой моркови, бутерброд со сливочным маслом, кофе с молоком | Порция отварного куриного филе | Овощной суп, куриный гуляш, желе из фруктового сока | Запеканка из гречневой каши | Стакан ряженки или кефира |
| Среда | Салат из моркови, белковый омлет, сливочное масло, кофе | Порция нежирной творожной массы | Крупяной суп, |
Диета при панкреатите: примерное меню на неделю, рецепты
Диета для похудения при панкреатите
Диета при панкреатите – важнейший лечебный фактор, куда важнее, чем все лекарственные средства. Они играют вспомогательную роль. Недаром панкреатит провоцирует переедание и отравление.
Исключите алкоголь, приправы, копчености. Купите пароварку. Исключение жиров будет способствовать снижению веса. Телятину, индейку лучше рубить на фарш и делать запеканки.
[1], [2], [3]
Диета 5 при панкреатите
Имеет такие основные принципы: нельзя принимать горячую и холодную пищу, ее нужно перетирать. Полезно пить шиповник.
Диетический стол при панкреатите – обязательная часть лечения. Диета 5 – это правильное питание, полезное даже здоровым людям.
Запрещаются консервы и жирные бульоны. Все блюда протирают в блендере.
Полезные продукты: куриное филе отварное, овощные супы, вчерашний хлеб, молочные супы, гречка.
- Сколько соблюдать диету при панкреатите?
Диета при панкреатите, если он острый, назначается на срок 6-9 мес. При хроническом панкреатите – на несколько лет.
- Что не должна включать диета при панкреатите?
Говяжий жир, капуста, редиска, шпинат, брюква, алкоголь, черный хлеб.
[4], [5]
Примеры рецептов диеты 5 при панкреатите
-
[6], [7]
Паровые котлеты
200 г говядины, 30г пшеничного хлеба, 3ст.л. молока, 3ч.л. оливкового масла, щепотка соли.
Смешать ингредиенты. Фарш разделить на шарики. Выложить в пароварку, налить воду, закрыть крышкой и варить до готовности на умеренном огне.
-
Молочный суп с лапшой
150г муки, 2 яйца, 10г сливочного масла, 10г сахара, 350 мл молока.
Заместить тесто из муки, воды и яйца. Тонко раскатать и нашинковать лапшу. В молоко засыпать лапшу и варить 8-12 минут.
Диета 5п при панкреатите
Используется для стимуляции пищеварения, она ограничивает углеводы и жиры. Калорийность – 2700-2800 Ккал. Подробней читайте здесь.
Какие блюда разрешены при диете 5п?
- Хлеб вчерашний пшеничный, галетное печенье.
- Супы на овощном отваре, фруктовые супы.
- Блюда из мяса: нежирные сорта курятины и телятина.
- Грибы, бобы, шпинат – под запретом. Разрешены кабачки и тыква.
- Бобовые исключаются.
- Разрешено не более 1 яйца в день.
- Некислые фрукты, желательно протертые, ягоды.
- Разрешен нежирный творог.
- Разрешаются подливы из ягод, сметанные соусы.
- Жиры: подсолнечное и оливковое масло. Сливочное масло ограничить.
Запрещено:
- Сдоба, грибы, копчености, жирное мясо, бобовые.
[8], [9], [10]
Диета 5а при панкреатите
Назначается, когда у больного также есть поражения желчных путей. Это диета с ограниченным потреблением жиров и холестеринов с достаточной калорийностью.
Разрешенные продукты
Нежирная вареная говядина и курица, вареная паровая рыба, белковый омлет, молоко нежирное, растительное масло, небольшое количество сливочного масла, гречка, рис, манное и гречневое суфле. Полезны вареные кабачки кусочками. Овощные супы со сметаной. Сырые и печеные фрукты, ягоды. Разрешен зефир.
[11]
Диета 1 при панкреатите
Назначается, когда острый либо хронический панкреатит сочетается с болезнями желудка.
Разрешенные продукты
- Яйца: белковый паровой омлет.
- Молочные и крупяные супы (кроме перлового).
- Мясо и рыба: курятина, нежирная говядина, нежирные сорта рыб.
- Молочные каши из нежирного молока.
- Овощи: морковное пюре, протертая свекла, картофельное пюре.
- Ягоды: сырые, невяжущие, сладкие, варенье. Настой шиповника, компоты, кисели.
[12], [13], [14], [15]
Рецепты при панкреатите
Не забывайте, что после приступа острого панкреатита нужно соблюдать диету 8-9 месяцев.
Итак, вот рецепты вкусных и полезных блюд при панкреатите. Они несложно готовятся.
Мясной пудинг на пару
Вам нужно:
- 240 г говядины
- 40 г сливочного масла
- 20 г манки
- ½ стакана воды
- 1 яйцо
- Отвариваем мясо.
- Пропускаем вареную говядину через мясорубку.
- Соединяем с кашицей из манной крупы и яйца.
- Вымешиваем тесто, выкладываем в форму, смазанную маслом и доводим до готовности на пару.
Снежки
Вам нужно:
- яичный белок
- 30 г сахара
- 100 г клубники
- 20 г муки
- 120 г воды
- Ванилин (щепотка)
Белок взбивают и вводят ванилин и сахар. Выкладывают ложкой в форму с кипящей водой. Снежки переворачивают, закрывают крышкой и дают постоять 4 мин. Достают и дают воде стечь. Снежки заливают соусом, приготовленным из клубники, муки и 10 г сахара.
Банановo-персиковый торт без выпечки
Нужно взять 1 банан и 1 персик, 250 мл йогурта, сухое печенье, стакан воды и пачку желатина. Желатин развести в горячей воде. Добавить йогурт, размешать. Постелить на дно формы фольгу. Выкладывайте слоями: слой печенья, слой йогурта и желатина, слой бананов, слой крема, слой персиков, слой крема. Поставить торт в холодильник – пусть застывает.
[16], [17], [18]
Диета на неделю при панкреатите
Может быть не только полезной, но и очень вкусной. Белый вчерашний хлеб и галетное печенье «Мария» и «Зоологическое» разрешены. Паровой омлет, нежирное молоко, кефир, сметану – эти продукты можно употреблять. Можно есть сладкие фрукты, сухофрукты и изюм.
Что нужно исключить из питания, чтобы избежать повторения приступов панкреатита? Крепкие бульоны, жареное, копченое, сдобу и шоколад.
Итак, недельное меню при панкреатите примерно такое.
Понедельник
- Завтрак: галеты с сыром.
- Второй завтрак: омлет на пару, хлеб с чаем.
- Обед: гречневая каша, отварной кабачок, творог.
- Полдник: тертое яблоко.
- Ужин: овсянка, свекольный салат, запеченное яблоко.
Вторник
- Завтрак: творог.
- Второй завтрак: салат из морковки и зеленого горошка.
- Обед: говядина с хлебом.
- Ужин: суп из овощей, морковное пюре, яблочное пюре, йогурт.
Среда
- Завтрак: йогурт, яблоко.
- Второй завтрак: запеченное яблоко, изюм.
- Обед: рыба, гречка, хлеб.
- Ужин: суп из овощей, хлеб, курага.
Четверг
- Завтрак: творог.
- Второй завтрак: вареное мясо, овощное пюре, кефир.
- Обед: паровой омлет, отвар шиповника, хлеб.
- Ужин: рисово-творожный пудинг, йогурт.
Пятница
- Завтрак: минеральная вода без газа, сухари.
- Второй завтрак: котлеты на пару, свекольный салат.
- Обед: тушеное мясо, морковно-тыквенное пюре.
- Ужин: отварной рис, йогурт.
Суббота
- Завтрак: паровой омлет.
- Второй завтрак: отварное мясо, некрепкий чай.
- Обед: рис на пару, запеченные яблоки, отвар шиповника.
- Ужин: рисовый пудинг, йогурт.
Воскресенье
- Завтрак: творог.
- Второй завтрак: чечевичный суп (в период стойкой ремиссии).
- Обед: курица на пару, пюре из яблок.
- Ужин: отварная свекла, отварной картофель, паровое мясо, чай.
[19], [20], [21]
Диета по дням при панкреатите
Есть нужно 4 раза в день. Свекольники, свинину и гуся, почки, колбасу, семгу, осетр, сало, майонез, сливки, пшенные и ячменные гарниры, капусту, редьку, брюкву, лук, соусы, уксус, цитрусовые из рациона нужно полностью исключить.
Понедельник
- Завтрак: белковый омлет, рисовая каша, чай.
- Второй завтрак: творог, кефир.
- Обед: суп из овощей, котлеты на пару, пюре из моркови, компот из яблок.
- Ужин: рыбные кнели, картофельное пюре и чай.
Вторник
- Завтрак: белковый омлет, молочная гречневая каша, чай.
- Второй завтрак: творог, кефир.
- Обед: овощной суп, отварные куры, кисель.
- Ужин: отварная рыба, отварной картофель, некрепкий чай.
Среда
- Завтрак: сухари, негазированная минеральная вода.
- Второй завтрак: паровой омлет, ломтик белого хлеба, стакан молока.
- Обед: 200г отварной рыбы, ломтик белого хлеба.
- Ужин: 200г овсянки, 200 г пюре из морковки, ломтик белого хлеба, чай с молоком.
Четверг
- Завтрак: 200 г овсянки, ломтик белого хлеба, минеральная вода без газа.
- Второй завтрак: 100 г творожного пудинга, 100г яблочного пюре, чай.
- Обед: 400 мл овощного супа-пюре, 200 г тыквенной каши, 200 г творога.
- Ужин: 100г мясного рулета, 100 г творожной запеканки, 200 мл киселя.
Пятница:
- Завтрак: 200 г протертой рисовой каши, ломтик белого хлеба.
- Второй завтрак: 200 г рисового пудинга, 200 г пюре из морковки, 200 мл чая с молоком.
- Обед: 400 мл супа из овощей, 100 г творожной запеканки.
- Ужин: 200 г мяса куриного, 200 г овсянки, стакан чая.
[22], [23], [24]
Меню диеты при панкреатите
Диета при панкреатите – главное лекарство. Без соблюдения диеты от панкреатита вам не избавиться. Мы подскажем вам, от каких продуктов стоит отказаться, а что можно кушать и как сделать так, чтобы соблюдение диеты не превратилось для вас в пытку, чем заменить запрещенные сладости.
Первые 4 дня больной соблюдает лечебное голодание, пьет только воду. Начиная с 5 дня можно пить чай с сухариками, есть паровой омлет. Через неделю после приступа можно есть овощные супы. Вам нельзя употреблять черный хлеб, слоеное тесто, торты, пирожные, мороженое, почки, копченые колбасы и консервы.
Можно есть нежирную отварную рыбу. Яйца лучше употреблять в виде белковых паровых омлетов.
Молоко употребляется в блюдах. Разрешены отварные макароны. Пшенную кашу употреблять при панкреатите нельзя.
Из овощей разрешена морковь, картошка, цветная капуста.
Из супов предпочтение лучше давать овсяному и рисовому. Исключаются окрошка, рыбные отвары, мясные бульоны.
Из сладких напитков разрешены компоты и муссы, печеные яблоки, протертые фрукты, фруктово-ягодные подливы.
Исключите все специи и пряности из рациона.
Очень полезен отвар шиповника. Можно пить некрепкий чай и напиток из цикория. Какао и кофе исключите.
Вам категорически нельзя употреблять спиртные напитки, острые специи, чипсы и картофель фри, хот-доги, чебуреки, шаурму.
Диетический стол при различных видах панкреатита
[25]
Диета при хроническом панкреатите
Диетический стол исключает продукты, обладающие сокогонным действием и сводит к минимуму углеводы. Пищу варят и едят протертой.
Допускается только белый вчерашний хлеб, запрещена сдоба. Разрешена нежирная говядина, мясо кролика, в паровом виде, нежирная рыба. Яйца – только в виде парового белкового омлета. Некислый творог допускается. Сливочное, подсолнечное масло нужно добавлять в блюда. Каши из манной крупы и риса варят на молоке с водой. Ешьте больше моркови, кабачков, картофеля, зеленого горошка, молодой фасоли. Из фруктов полезны только печеные яблоки. Пейте узвары из сухофруктов. Берите термос с отваром шиповника на работу. Готовьте молочные соусы – они очень вкусные. Несладкие соусы, приправы, пряности запрещены.
Вам нельзя есть баранину, утку, копчености, колбасу, осетрину, карпа, маринады, грибы, кофе, шоколад, щавель, салат, репу, бобовые (кроме молодой фасоли и чечевицы), клюкву, гранат и газированную воду.
[26], [27], [28]
Диета при остром панкреатите
Сильное и длительное воспаление поджелудочной железы иногда может привести к сахарному диабету. Берегите себя, не допускайте погрешностей в диете. Когда вы будете находиться первые дни после приступа в больнице, вам вообще не будут давать пищу. Это нужно, чтобы максимально щадить железу.
Почему люди болеют острым панкреатитом? Все дело в том, что в нашей национальной традиции устраивать на праздники обильные пиршества с алкоголем, большим количеством жареных блюд, пикники с шашлыком из баранины. Мы часто едим на ходу, в Макдональдсе. Все это перенапрягает поджелудочную и однажды происходит приступ с сильнейшими болями. Заболеванию способствует язва.
На 6 день рацион расширяют, добавляя в него кисели, жидкие каши, паровые куриные котлеты.
Копчености, маринады, сало, сдоба исключаются до года.
[29], [30], [31], [32]
Диета при обострении панкреатита
Диетический стол максимально щадит поджелудочную. В первый день разрешается подогретая минеральная вода Боржоми, отвар шиповника, чай.
На 3-й день разрешается расширить рацион: добавляем слизистые супы, молочные кисели, жидкие каши без масла.
Когда боли исчезнут, соблюдают непротертый, развернутый вариант диеты. Но все равно очень долго, до года, нельзя употреблять ничего жареного, жирного, никакой сдобы и выпечки.
[33], [34], [35], [36], [37], [38], [39], [40]
Диета при панкреатите у детей
Диетический стол не должен мешать их правильному росту и развитию. Кормите ребенка часто, маленькими порциями.
Обратите внимание на нежирное мясо: телятину, курицу, индейку.
При обострении панкреатита готовьте ребенку белковый омлет на пару, а при ремиссии – паровой омлет из цельного яйца.
Ребенку, больному панкреатитом, нужен натуральный нежирный творог. В нем содержится такой необходимый для роста косточек кальций. Очень любят дети вкусные домашние творожные запеканки с морковкой, абрикосами, яблоками. Яблоки также можно запекать – в этом случае они еще и помогают при анемии.
Сливочное масло покупайте в пачках по 100 г и используйте только в блюдах. Дети с панкреатитом плохо переносят сливочное масло, намазанное на хлеб.
Идеальный суп для ребенка с больной поджелудочной – сборный овощной, протертый в блендере. Зимой можно использовать наборы из замороженных овощей.
Исключите из меню малыша свинину и утку. Не давайте колбасы, маринады и грибы, жареную рыбу, какао, шоколад, репу, редис, бобовые и украинский хлеб.
Полезные овощи: морковь, кабачки, картофель, свекла. Подавать их нужно в протертом и отварном виде. Цветную капусту, не кочанную, добавляйте в супы.
Можете иногда давать ребенку зефир и молочные конфеты, но совсем немного.
[41], [42], [43]
Диета при панкреатите у взрослых
Алкоголь, прием гормональных препаратов, стрессы, паразиты, сопутствующие заболевания ЖКТ – все это факторы развития панкреатита у взрослых. На фоне заболеваний желудка и печени возникает реактивный панкреатит.
Продукты больному лучше готовить в пароварке.
Что можно употреблять:
- Овощные супчики.
- Идейка, телятина, курятина.
- Простокваша, некислый творог, голландский сыр.
- Сливочное масло в готовых блюдах.
- Гречка, овсянка, рис.
- Лапша.
- Отварные овощи: тыква, кабачок, картофель, морковь, свекла.
- Печеные сладкие яблоки.
- Компоты, кисели, соки, сухофрукты.
Алкоголь, жареные блюда, редис, шпинат и соленья исключите.
Допускается 1 банан в день и 1 яйцо в день, сваренное «в мешочек».
[44], [45], [46]
Диета при реактивном панкреатите
Диетический стол должен учитывать те сопутствующие заболевания ЖКТ, из-за которых воспалилась поджелудочная. Чаще всего причиной реактивного панкреатита становятся болезни печени и желчного пузыря, камни в нем, гастрит и гепатит. Алкоголь и жирные продукты также провоцируют приступы, их нужно навсегда исключить. Отравление тяжелыми металлами часто бывают на вредных производствах, после чего у работников обнаруживают реактивный панкреатит. У женщин причиной воспаления поджелудочной может стать прием противозачаточных. Определенную роль играет генетическая предрасположенность.
Диета при панкреатите создает для поджелудочной полный физиологический покой. Питание должно быть дробным и частым (4-5 раз в день). Сократите до минимума углеводы, отдайте предпочтение белковой пище. Разрешена нежирная говядина, телятина, курятина и рыба в отварном виде. Исключите мясные и грибные бульоны, кислые овощи и фрукты. Запеченное и варенное мясо и рыба, овощи и крупы – основа рациона больного панкреатитом.
[47], [48], [49], [50], [51], [52], [53], [54]
Диетический стол при панкреатите и сопутствующих заболеваниях
[55], [56], [57], [58], [59], [60], [61]
Диета при холецистите и панкреатите
Холецистит – воспаление желчного пузыря. Холецистит иногда становится причиной воспаления поджелудочной – панкреатита. Причина панкреатита – алкоголизм, стрессы. При панкреатите возникает тошнота, рвота, диарея.
В рационе больных должны преобладать белки. Исключают острые, копченые, жареные, соленые блюда. Пищу варят.
Напитки при холецистите и панкреатите: некислые соки, отвар шиповника.
Разрешен вчерашний белый хлеб. Из молочных продуктов – домашний творог. Разрешены овощные супы, белковый омлет, варенье и мед.
Что исключить? Диета при панкреатите исключает свежую выпечку, жирные сорта рыбы – форель, сома, горбушу, жирное мясо, маринады, копчености, кислые ягоды, алкоголь, какао, шоколад, крем, газировку, пшенную, кукурузную, перловую кашу, бобовые, капусту, виноград и инжир.
Читайте более подробно: Диета при панкреатите и холецистите
[62], [63], [64], [65]
Диета при панкреатите и гастрите
Панкреатит и гастрит очень коварны, сейчас они встречаются даже у детей. Мы привыкли баловать их, покупать сладости – и вот результат.
Лучшим мясом считается курятина и кролик. Из них готовятся рулеты и пюре.
Для тех, кто не представляет свой стол без рыбы, подойдет карп, лещ и щука, котлетки и паштет из них.
Очень полезные овощные блюда, морковь, картофельное пюре, чечевица. Популярны протертые тушенные овощи, рагу (без соуса, с рафинированным маслом), пюре, пудинги.
Творожные блюда, особенно запеканки из нежирного творога также может включать диета при панкреатите и при гастрите.
Запрещен черный хлеб, шоколад и торты.
[66], [67], [68]
Диета при диабете и панкреатите
Подобрав правильное питание, можно свести к минимуму фармакологическое лечение при диабете и панкреатите.
Длительность голодания при остром панкреатите – 1-4 дня. На 3-4 день назначается лечебное питание маленькими дробными порциями. Например, рисовая каша на молоке пополам с водой и белковый омлет. Дальше каши можно при хорошей переносимости готовить на цельном молоке, включить в питание нежирный творог без сахара. На 8-9 день добавляют мясо в виде паровых суфле, на 10 день – в виде кнелей. Мясные, грибные отвары, бараний и свиной жир, кислые блюда, бобовые, редьку, чеснок и шоколад исключаем из рациона. Сахар, варенье, конфеты, сладкие фрукты, мед, виноградный сок больным сахарным диабетом запрещен!
Рекомендуется подсушенный белый хлеб, овощные и крупяные (особенно гречневый) супы со сметаной.
Из телятины и курятины готовят паровые котлеты, суфле, кнели.
Треску, щуку и другую нежирную рыбу варят в пароварке.
Разрешен обезжиренный некислый творог и неострый сыр, манная и овсяная каша, морковное и тыквенное пюре, некислые сырые протертые яблоки, чай с молоком без сахара. Сливочное масло употребляйте в уже готовых блюдах, а не на бутерброд.
Если вы больны сахарным диабетом, разнообразьте питание овощными супами, 200 г в день нежирного мяса или отварной рыбы, макаронами (до 150 г в день).
Диета при панкреатите и диабете разрешает потреблять в день до 250 г картофеля и моркови. Яйца разрешены не более 1 шт. в блюдах. Полезно выпивать в день 1 стакан кефира. Сыр и сметану употребляйте редко. Полезен натуральный нежирный творог, а также блюда из него (запеканки, сырники).
Полезен отвар шиповника и зеленый чай без сахара.
[69], [70], [71], [72], [73], [74]
Диета при язве и панкреатите
Диетический стол обязательно должен быть дробным, нужно избегать сокогонных продуктов питания: кофе, шоколада, грибов, алкоголя, рыбных бульонов, консервов, солений. Нежирное мясо, рыба и некислый творог разрешены. Нельзя коптить мясо и рыбу, жарить, только варить на пару, тушить и запекать в духовке. Полезны слизистые супы и протертые овощи, всю пищу нужно недосаливать.
В лечении язвы и панкреатита ведущая роль принадлежит диете. В первые дни после приступа язвы и панкреатита голодайте. На 3-й день можно кушать картофельное пюре, пить кисель. Разрешена минералка без газа и мясо на пару, блюда из творога. После утихания боли пациент ест блюда из протертой овсяной крупы или риса. Рисовую кашу можно готовить на молоке, разведенном водой. Подходит также белковый омлет. На 7 день в рацион можно ввести овощные супы, пюре из моркови, нежирные сорта мяса. Из фруктов можно есть печеные яблоки, сливы, груши. Рыбу употребляют до 200 г в сутки, только нежирную.
[75], [76], [77]
Диета при гастродуодените и панкреатите
Гастрит, гастродуоденит и панкреатит настигает многих еще в студенческие годы. Как правильно питаться, чтобы не провоцировать очередное обострение?
Какой хлеб можно кушать? Только белый, вчерашний, слегка подсушенный.
Разрешены овощные супы и супы из круп, в т.ч. молочные.
Из мяса хорошо подходит нежирная говядина и курятина. Готовьте мясной паштет и суфле, паровые котлеты, фрикадельки, кнели.
Окунь, треска и щука отлично подойдут для приготовления вкусных рыбных суфле и паштета.
Подходящие гарниры: картофельное пюре, свекла, гречка.
Готовьте тушенные овощи и вкусные запеканки из овощей.
Яйца в острый период больному лучше не предлагать, можно только белки, без желтков, в виде парового омлета.
Исключите из меню черный хлеб и сырые овощи и фрукты, осетрину, горбушу, свинину, утку.
[78], [79], [80]
Диета при панкреатите и гепатите
Гепатит – воспаление печени. Оно часто сочетается с панкреатитом. При гепатите лишь часть клеток печени выполняет свои функции, а часть не работает и замещена соединительной тканью. Это явление называется фиброзом. Каждая клетка печени выполняет самые разнообразные функции по обезвреживанию, синтезу и выработке желчи, участвует в белковом и углеводном обменах.
К хроническому гепатиту часто приводит не только вирусное поражение печени, но и паразиты, агрессивные лекарственные средства и туберкулез, гипотиреоз, ожирение, отравление свинцом и хлороформом.
Схема очищения организма и диета при панкреатите и гепатите выглядит приблизительно так:
- Нельзя есть жирную, жареную, острую пищу. Плохо переносится репа, редис. Ориентируетесь на то, какое заболевание сейчас ведущее по лабораторным показателям.
- Заместительные ферменты принимайте по показаниям.
- Лечите дисбактериоз, если он у вас есть.
- Проверьтесь на гельминты.
- Проводите витаминотерапию.
- Следите за уровнем железа в крови.
Из углеводов очень полезен мармелад и зефир. Употребляйте продукты с магнием, фосфором, кобальтом. Можно употреблять некислые соки.
Что запрещено? Прежде всего, жирное мясо, жирная рыба, рыбные отвары, грибные бульоны, рыбий жир, сердце, какао, консервы, лук, горчица, крепкий уксус, алкоголь и мороженое.
Полезен сыр, гречневая крупа, нежирная рыба (щука, треска).
Диета при панкреатите – основной метод лечения, который не может быть заменен фармакологическими средствами, так как только соблюдение диеты помогает разгрузить поджелудочную железу.
[81], [82]
описание и примерное меню на неделю
Правильное питание при панкреатите - важнейший лечебный фактор. Это связано с тем, что одни продукты сильно нагружают пищеварительную функцию поджелудочной железы, а некоторые, наоборот, щадят. Так что нужно точно знать, что есть при панкреатите поджелудочной железы, а что нет.
Диета при панкреатите поджелудочной железы
Других методов лечения панкреатита поджелудочной железы пока не существует.Потому что диета - это самое главное. Зная, что есть, а что нет, довольно просто разработать примерное меню, чтобы нормализовать пищеварение и сохранить здоровье.
В этом случае врачи рекомендуют в правильную диету добавлять дополнительные ферменты, такие как Панкреатин, КРЕОН, Мезим-Форте. Эти препараты могут облегчить пищеварение, а также уменьшить его нагрузку.
Диета при панкреатите и примерное меню различаются в зависимости от стадии заболевания. При хроническом панкреатите выделяют ремиссию и стадию обострения заболевания.
У обострения также есть определенные периоды, в которые очень важно соблюдать необходимую диету. В свою очередь, диеты разделяются по следующим критериям:
- Диета при подостром периоде острого панкреатита;
- Диета при остром состоянии;
- Диета в фазе ремиссии панкреатита;
- Диета на начальных этапах реабилитации.
Диета и питание при остром панкреатите
Сначала необходимо обеспечить поджелудочной железе полный покой, чтобы свести к минимуму синтез пищеварительных ферментов: амилазы, липазы и некоторых других.Так как преждевременно активированные ферменты вызывают разрушение слизистой оболочки поджелудочной железы и воспаление.
Диета и питание в начальной фазе обострения
По большому счету, в это время больной не может есть. Это правильно, поскольку врачи рекомендуют воздерживаться от еды. Пить минеральную воду Боржоми можно только теплой или кипяченой, небольшими глотками, около 2 литров в день. Как правило, эта строгая диета назначается на несколько дней.
Диета и питание в острой фазе панкреатита
При сильном обострении и приёме пациента питьевая диета сохраняется в течение более длительного периода.В это время пациенту было назначено кормление кишечником или зонд вводить в кровоток питательные вещества.
Диета при острой фазе панкреатита
Через несколько дней после начала болевого синдрома, при первых признаках предстоящего улучшения здоровья, пациенту разрешают приступить к приему пищи.
Основные требования к пище в подострой стадии:
- Еда не должна быть холодной или горячей, только теплой;
- Пища должна быть полуугустой или иногда жидкой консистенции;
- Кушать очень часто, раз в 3 часа, небольшими порциями;
- Приготовленная пища должна быть обезжиренной, белка должно быть минимальным.
Диета при панкреатите поджелудочная железа обязана включать морковное или пюре на воде однородного состава, полужидкие каши на воде, приготовленные без масла, а также компоты и кисели. Минимальное количество сахара и соли. Для киселя запрещено использовать кислые ягоды (клюква, клюква). Компот из сухофруктов употребляют как питьевой в течение дня. Желательно использовать отвар плодов шиповника.
Калорийность пищи более 600-1100 калорий.Пациенту этого достаточно. Потому что самое главное - резко снизить синтез ферментов пищеварительной системы и обеспечить безопасность поджелудочной железы.
Лечение только под наблюдением врача. Основная цель лечения - активизировать секрецию сока из поджелудочной железы, снять воспаление и отек и снизить синтез ферментов для переваривания пищи. Потому что лекарства можно использовать - обязательно!
Диета для ранней реабилитации
 Со временем, примерно через неделю, диета немного расширилась.Что можно есть через 8-12 дней после острого панкреатита?
Со временем, примерно через неделю, диета немного расширилась.Что можно есть через 8-12 дней после острого панкреатита?
Больному разрешено употреблять новые виды пищи. Прекрасны свежие, нежирные молочные продукты: натуральный йогурт, творог. Можно есть мясные котлеты, тушеные или паровые омлеты.
На завтрак каши на воде с добавлением небольшого количества молока. Зерна необходимо перемолоть, неплохо есть овсянку, полугустой кисель, пюре из разных разрешенных видов овощей: кабачков, моркови, картофеля. Запивать капусту запрещено, так как она плохо переваривается.
В мясном меню возможна только легкоусвояемая пища: индейка, курица, теленок, кролик. Довольно хороши молотые муссы или желе из некислых фруктовых, овощных супов. Желательно запивать большим количеством воды, компота, отвара шиповника. Из хлебобулочных изделий разрешено твердое печенье, печенье Мария, сушеный хлеб.
Строго запрещены пряности, алкоголь, кислые, соленые, жареные, жирные продукты, выпечка, сладости, фасоль.
Пациент по-прежнему находится под наблюдением врача и должен принимать специальные лекарства.Вызов диеты, и полное лечение по-прежнему заключается в максимальном пределе активного участия поджелудочной железы в процессе пищеварения, уменьшения воспалительных симптомов, быстрого заживления и восстановления ее тканей.
Диета при панкреатите
Если у пациента восстанавливается трудоспособность, улучшается самочувствие, наблюдается клиническое выздоровление, то со временем болезнь переходит в стадию ремиссии.
Но на морфологическом уровне, конечно, дефектами поджелудочной железы являются: снижение кровотока, ослабление образования собственных ферментов, определенные участки склерозируются и трансформируются в рубцевание соединительной ткани, а у некоторых больных и вовсе снижается образование инсулина.
Любое заболевание поджелудочной железы и, в первую очередь, хронический панкреатит, влияет на общее состояние здоровья организма:
-
 Снижена масса тела, страдает общее физическое состояние больного, кожа становится сухой и дряблой, мышцы атрофируются, выпадают и истончаются волосы, на лице появляются ранние морщины, развивается обширный пародонтоз и кариес, появляются ломкие ногти.
Снижена масса тела, страдает общее физическое состояние больного, кожа становится сухой и дряблой, мышцы атрофируются, выпадают и истончаются волосы, на лице появляются ранние морщины, развивается обширный пародонтоз и кариес, появляются ломкие ногти. - Вы можете заболеть диабетом из-за недостаточного производства собственного инсулина для переваривания глюкозы.
- Поджелудочная железа поражает нервную систему, вызывая утомляемость, раздражительность, снижение мышления и памяти, эмоциональные срывы.
То есть состояние - «прощай, молодость», полная потеря здоровья, дружба с хроническими заболеваниями многих органов. Если не придерживаться меню диеты и дальше, то есть почти всю жизнь, то можно довольно быстро состариться, подхватить болезни.
Это может быть даже злокачественная опухоль поджелудочной железы. Это произойдет не сразу, через пару десятков лет человек сможет прожить, но дожить до старости - вряд ли удастся.
Потому что дальше мы рассмотрим меню диеты на стадии ремиссии. Какие продукты можно употреблять больным хроническим панкреатитом, а что запрещено.
Диета в стадии ремиссии
Супы при хроническом панкреатите, это самое полезное блюдо для поджелудочной железы. Их нужно делать на воде, нежирном курином или овощном бульоне. Можно использовать другие виды мяса, но не обязательно легкоусвояемые: телятина, кролик, индейка.
Начинать супы желательно из злаков (кроме пшена) и овощей.Хорошо, когда любишь супы с мясным фаршем и овощами. Готовятся они очень просто - всего за несколько секунд с помощью блендера! Не многим нравится, но он облегчает переваривание поступающей пищи ферментами поджелудочной железы.
Вторые блюда - можно есть как обычно: рыбу или мясо с овощами. Самое главное, как приготовлены все продукты! Запрещено копченое, жареное, сильно приправленное специями и перцем рыбу или мясо. В качестве гарнира лучше всего использовать тушеные овощи: картофель с капустой и морковью, тыкву, кабачки.
На ужин или завтрак подойдут каши (овсяная каша с молоком, полводня, рис дробленый или гречневая), нежирный йогурт, кефир, творог. Молоко употреблять нежелательно, часто вызывает нарушение функции желудка даже у взрослых. Несколько раз в неделю можно использовать одно яйцо и приготовить омлет на пару (при необходимости, удалив желток) либо в вареном виде.
Напитки: столовая щелочная газированная минеральная вода, некрепкий черный или зеленый чай, кисели, из некислых ягод, отвар шиповника, компоты.Для сладости можно добавить мед. Замечательные желе из некислых фруктов и ягод, которые по большому счету являются не столько напитком, сколько едой.
Из хлебобулочных изделий лучше всего выбирать цельнозерновой хлеб цельнозерновой, поджаренный. Чай можно пить с несдобными сухарями или печеньем.
Sweet, для больных панкреатитом можно выбрать печеные яблоки, сухофрукты, мед, сладкие фрукты (бананы, дыня, персики и абрикосы, груши и яблоки, чернику, клубнику, малину). Употребляйте фрукты и ягоды только в небольших количествах.
Овощи - желательно отдавать предпочтение отварным или приготовленным на пару овощам. Их нельзя употреблять в сыром виде или в виде салатов. Таким образом, они труднее перевариваются в желудке. Довольно полезны кабачки, всевозможные капусты, тыква и морковь. Нельзя есть редис, редис, чеснок, лук и зеленый лук.
Продукты запрещенные при заболеваниях поджелудочной железы
Первое блюдо - грибной или гороховый суп, крепкие мясные супы, холодный суп, суп и суп.
Вторые блюда - это не просто вариант приготовления: все блюда жареные.
Напитки - газировка, кофе, крепкий чай. Конечно - алкоголь.
Кислые ягоды и фрукты, грибы, овощи, например редис, брюква, редис - отрицательно влияют на состояние поджелудочной железы.
Любителям кетчупа, острых специй, маринованных и соленых овощей, специй, мяса, жира необходимо свести эти продукты к минимуму или полностью исключить из своего меню.
Пища, противопоказанная при панкреатите
Следует полностью исключить из меню все сладости, мучные изделия и сладости.
Также необходимо исключить все фаст-фуды: колбасы, колбасы, консервы, колбасы, майонез, готовый кетчуп, полуфабрикаты, творожные плитки в шоколадной глазури. Все они представляют собой различные добавки из ГМО, глутамата натрия, трансжиров и многих других пищевых добавок.
Диета при панкреатите - мощнейший лечебный фактор, позволяющий снизить нагрузку на поджелудочную железу. Зная список продуктов, разрешенных к употреблению в пищу пациентам с панкреатитом, очень просто составить на неделю примерное меню.
Порекомендуйте всем, у кого есть определенные проблемы с поджелудочной железой, максимально внимательно относиться к своему рациону. Правильно готовьте пищу и ешьте только здоровую. Этого будет достаточно для восстановления поджелудочной железы, и вместе с этим вы потеряете здоровье.
Эти рекомендации и всем молодым и здоровым. Мы живем в трудное время. Денежные аппетиты производителей продуктов питания не останавливают никакие силы. В таких условиях сохранение здоровья вас и ваших близких лежит на ваших плечах.
Диета при хроническом панкреатите - это основной метод лечения, который нельзя заменить никакими фармакологическими препаратами, так как только правильная диета может помочь разгрузить поджелудочную железу.
.
Клятва поджелудочной железы: здоровая диета поджелудочной железы
Диета поджелудочной железы найдена в книге. Клятва поджелудочной железы Кэндис Розен, дипломированной медсестры, социального работника и консультанта по вопросам здоровья.
Она говорит, что это не книга о диете или книга для диабетиков, а, скорее, руководство по здоровому образу жизни для всех.
В этой книге Розен объясняет, как правильное питание может защитить вашу поджелудочную железу и укрепить здоровье, тогда как, когда вы едите нездоровую пищу, вы злоупотребляете своей поджелудочной железой.
Следуя инструкциям, изложенным в этой программе, вы сможете найти продукты, которые помогают вашей поджелудочной железе оптимально функционировать, чтобы вы могли легко похудеть.
Основы диеты поджелудочной железы
Читатели The Pancreatic Oath узнают о связи между здоровой поджелудочной железой и долгосрочным благополучием. Розен считает, что «злоупотребление поджелудочной железой» является основным фактором риска развития ряда хронических заболеваний, не только диабета, включая такие состояния, как сердечные заболевания, инсульт, высокое кровяное давление, проблемы с почками и синдром поликистозных яичников.
Цель программы - снизить нагрузку на поджелудочную железу за счет изучения того, какие продукты поддерживают баланс сахара в крови. Это достигается путем мониторинга уровня глюкозы в крови четыре-шесть раз в день после еды и регистрации результатов в сравнении с выбранными вами продуктами.
Диета не требует подсчета калорий или углеводов, но необходимо исключить все продукты, содержащие сахар, а также углеводы с высоким гликемическим индексом, такие как хлеб, картофель, рис и макаронные изделия.Следует строго избегать использования искусственных подсластителей и полностью исключить употребление алкоголя.
Фрукты разрешены в умеренных количествах, однако их всегда следует есть отдельно (за двумя исключениями: яблоки с миндальным маслом и супер смузи Candice’s). Вы должны делать упор на зеленые овощи и растительные белки, такие как тофу, темпе и бобовые, ограничивая при этом животный белок и избегая молочных продуктов.
Рекомендуется режим питания с перерывом в пять часов между приемами пищи, но вначале вам могут потребоваться перекусы, поскольку ваше тело и поджелудочная железа приспосабливаются к новому способу питания.
Тем, кто сидит на диете, рекомендуется использовать довольно длинный список пищевых добавок, включая поливитамины и минералы, коэнзим Q10 и рыбий жир. Розен четко объясняет назначение каждого из рекомендуемых продуктов и описывает, как они работают для улучшения вашего здоровья.
Рекомендуемые продукты
Лосось, креветки, органическая курица, яйца, тофу, темпе, фасоль, чечевица, протеиновый порошок Vega, миндальное масло, тахини, грецкие орехи, яблоки, груши, малина, салат, брокколи, огурец, спаржа, капуста, сладкий картофель, хумус, авокадо, виноградные орехи, чипсы из тортильи, паста, киноа, оливковое масло, корица, травяной чай.
Пример плана приема пищи под присягой поджелудочной железы
| Завтрак Яичница с зеленым перцем, луком и грибами |
| Утренний перекус 1 яблоко |
| Обед Фасолевый бургер с гарниром |
| Полдник Сельдерей с миндальным маслом |
| Ужин Лосось на гриле |
Избегайте физических упражнений
Приветствуются регулярные и умеренные физические нагрузки, включая ходьбу, плавание, езду на велосипеде, йогу, пилатес и работу по дому, рекомендованную этой диетой для здоровой поджелудочной железы.Людей, сидящих на диете, предостерегают от физических упражнений, потому что это может вызвать падение уровня глюкозы в крови, что повысит аппетит.
Розен говорит, что многие из ее клиентов не могут заниматься спортом, но они все же могут терять два или три фунта в неделю по этому плану.
Издержки и расходы
Клятва поджелудочной железы: измеримый подход к улучшению здоровья и снижению веса продается по цене 24,95 доллара.
Плюсы
- Не требует подсчета калорий и углеводов.
- Диета подбирается индивидуально.
- Объясняет скрытые источники сахара в рационе.
- Может помочь предотвратить диабет.
- Может быть адаптирован для вегетарианской, веганской и сыроедческой диеты.
- Поощряет ведение дневника питания и ежедневное взвешивание, которые были связаны с положительными результатами похудания.
- Включает предложения и рецепты блюд.
Минусы
- Требуется от четырех до шести самостоятельных тестов на уровень глюкозы в крови каждый день в течение первых восьми-двенадцати недель.
- Людям, сидящим на диете, возможно, придется отказаться от некоторых из своих любимых блюд, включая сладости, хлеб, картофель, кофе и алкоголь.
- Диета включает множество правил относительно приемлемых пищевых комбинаций.
- Не понравится людям, сидящим на диете, которые предпочитают структурированный план питания.
- Не включает план упражнений.
способствует здоровой поджелудочной железе
The Pancreatic Oath - это программа, разработанная, чтобы помочь вам определить, какие продукты вредны для вашей поджелудочной железы, а также продукты, поддерживающие сбалансированный уровень сахара в крови.В течение первых восьми-двенадцати недель требуется ежедневный самостоятельный анализ глюкозы в крови, который коррелирует с вашим рационом для определения продуктов, которые лучше всего подходят для вас.
Используя эту информацию, вы составите индивидуальный план диеты, который будет поддерживать здоровье вашей поджелудочной железы в долгосрочной перспективе и, естественно, поможет вам достичь идеального веса.
Автор: Mizpah Matus B.Hlth.Sc (Hons)
- Цитаты:
- Бернсток, Г., и Новак, И.(2012). Пуринергическая передача сигналов в поджелудочной железе при здоровье и болезни. Журнал эндокринологии, 213 (2), 123-141. ссылка
- Gold, E. B., Gordis, L., Diener, M. D., Seltser, R., Boitnott, J. K., Bynum, T. E., & Hutcheon, D. F. (1985). Диета и другие факторы риска рака поджелудочной железы. Рак, 55 (2), 460-467. ссылка
- Фонсека, В., Бергер, Л. А., Беккет, А. Г., и Дандона, П. (1985). Размер поджелудочной железы при сахарном диабете: исследование на основе ультразвукового исследования. BMJ, 291 (6504), 1240-1241.ссылка
Последняя редакция: 22 ноября 2017 г.
.5 советов по диете при внешнесекреторной недостаточности поджелудочной железы
Газы, вздутие живота и боль в желудке - одни из наиболее распространенных симптомов экзокринной недостаточности поджелудочной железы (EPI), состояния, которое возникает, когда ваше тело перестает вырабатывать пищеварительные ферменты, необходимые для правильного переваривания пищи. Как и при многих других проблемах с пищеварением, ваша диета может помочь или навредить вам. Хотя не существует универсальной диеты для EPI - например, вам может потребоваться восполнить определенный дефицит витаминов - есть основные советы по диете, которые могут помочь облегчить дискомфорт.
Ключи к диете при недостаточности поджелудочной железы
Возможно, ваша диета не похожа на диету вашего друга, и, скорее всего, она не будет напоминать последнее увлечение здоровьем в Instagram. Вместо этого вы должны придерживаться питательной диеты, адаптированной к вашим конкретным потребностям, - говорит Кристин Гербштадт, доктор медицинских наук, бывший представитель Академии питания и диетологии и автор книги Doctor’s Detox Diet: The Ultimate Weight Loss Prescription .
Фактически, ваша диета может отличаться от диет других людей с EPI, в зависимости от того, что вызывает ваше заболевание, и от того, страдаете ли вы от недоедания, поэтому важно проконсультироваться с врачом, прежде чем менять свои пищевые привычки.Эти пять стратегий могут помочь облегчить симптомы РПИ для многих людей.
1. Пейте много жидкости. По словам доктора Гербштадта, очень важно избегать обезвоживания в течение дня. Она объясняет, что обезвоживание создает серьезную нагрузку на организм и может способствовать появлению симптомов РПИ. «Гидратация лучше всего подходит для профилактики и лечения и обычно считается первым шагом перед всеми остальными», - говорит она. Легкое правило, которое следует запомнить, - выпивать восемь стаканов жидкости по 8 унций в день, включая воду, чай, кофе и даже суповой бульон.Проконсультируйтесь с врачом для получения более подробной информации.
2. Уменьшите потребление жира. Употребление меньшего количества жира также может помочь нормализовать стул. У людей с EPI непереваренный жир попадает в стул, вызывая жирный стул с неприятным запахом, который называется стеатореей. Согласно исследованию, опубликованному в феврале 2017 года в журнале BMC Medicine , диета с низким содержанием жиров может помочь уменьшить стеаторею и боль в животе, связанную с хроническим панкреатитом (воспалением поджелудочной железы).
Диетический жир «активирует» поджелудочную железу, которая производит ферменты, которые помогают пищеварению, - объясняет Джеймс Фаррелл, доктор медицины, директор Йельской медицинской программы по заболеваниям поджелудочной железы в Нью-Хейвене, Коннектикут.Эта активация часто вызывает усиление боли из-за воспаленной поджелудочной железы.
Но вам все равно необходимо включать в свой рацион некоторые полезные жиры, чтобы помочь вашему организму усваивать витамины A, D, E и K. Поговорите со своим врачом или диетологом, чтобы определить, сколько жиров вам следует есть.
Есть одно важное исключение из диеты с низким содержанием жиров. Если ваш EPI связан с кистозным фиброзом, часто рекомендуется высококалорийная диета с высоким содержанием жиров. Это может помочь предотвратить задержку роста и потерю веса у детей и сохранить общее хорошее здоровье взрослых.Согласно исследованию 2017 года, диета с высоким содержанием жиров и прием увеличенной дозы заместительной терапии ферментами поджелудочной железы (PERT) или пищеварительных ферментов улучшают заболевание легких, связанное с муковисцидозом.
Чтобы облегчить боль в пищеварительном тракте, попробуйте есть более мелкие и частые «мини-блюда» в течение дня вместо нескольких больших приемов пищи, добавляет Гербштадт.
3. Используйте пищевые добавки. «Замена утраченных ферментов поджелудочной железы пероральными добавками может облегчить боль и сократить жидкий стул на ранних этапах курса [EPI]», -- говорит Фаррелл. Почти всем людям с муковисцидозом необходимо принимать PERT во время еды и перекусов, чтобы улучшить пищеварение, поскольку густая слизь блокирует выход их пищеварительных ферментов из поджелудочной железы. Убедитесь, что вы принимаете правильную дозу ферментов, которую прописывает врач, чтобы получить максимальную пользу.
Исследование, опубликованное в выпуске журнала Pancreatology за май-июнь 2013 г., показало, что люди с EPI часто испытывают дефицит жирорастворимых витаминов A, D, E и K. Ваш врач может также посоветовать принимать селен и антиоксиданты, такие как витамин. C, который может помочь уменьшить воспаление, согласно Milton S.Медицинский центр Херши в штате Пенсильвания Херши.
4. Избегайте диеты с высоким содержанием клетчатки. Польза для пищеварения и сердца от диеты с высоким содержанием клетчатки рекламировалась в течение многих лет, но для тех, кому необходимо соблюдать диету EPI, меньшее количество клетчатки может быть лучшим выбором, согласно исследованию, опубликованному в ноябре 2013 года в журнале World. Журнал гастроэнтерологии .
Гербштадт говорит, что клетчатка не вызывает проблем у всех с EPI, поэтому поговорите со своим врачом о том, нужно ли вам ее ограничивать или нет.Если вам подходит диета с низким содержанием клетчатки, все равно важно есть фрукты и овощи. Узнайте у врача или диетолога, какие свежие продукты лучше выбрать. Обычно нежные приготовленные овощи, такие как морковь, свекла и шпинат, содержат меньше клетчатки, чем такие продукты, как ягоды и сырые овощи.
5. Бросьте употребление алкоголя и бросьте курить. Согласно обзору исследования, опубликованному в октябре 2019 года в Minerva Medica , EPI часто возникает у людей с хроническим панкреатитом, состоянием, которое часто является результатом длительного длительного употребления алкоголя.«Уменьшение или полное прекращение употребления алкоголя может уменьшить воспаление поджелудочной железы», - говорит Фаррелл.
Продолжая пить, вы подвергаете свою поджелудочную железу риску еще более необратимого повреждения. У вас также может развиться диабет, если клетки, вырабатывающие инсулин в поджелудочной железе, повреждены. Если вам нужна помощь в отказе от алкоголя, существует множество стратегий и сетей поддержки, которые помогут вам, в том числе Rethinking Drinking , спонсируемый Национальным институтом злоупотребления алкоголем и алкоголизмом.Даже если вы никогда не злоупотребляли алкоголем, вероятно, лучше всего ограничить употребление алкоголя или воздержаться от него, чтобы облегчить дискомфорт от EPI.
Наряду с бесчисленными преимуществами для ваших легких, сердца и общего состояния здоровья отказ от курения также может улучшить здоровье вашей поджелудочной железы. Согласно статье, опубликованной в июне 2015 года в Pancreapedia , , появляется все больше данных, указывающих на связь между курением и панкреатитом.
В исследовании, опубликованном в марте 2009 года в журнале Американской медицинской ассоциации , исследователи из Дании проанализировали данные более чем 17000 человек за 20 лет и обнаружили, что в 46 процентах случаев курение было связано на острый (внезапный) или хронический (длительный) панкреатит.
«Курение является фактором риска развития рака поджелудочной железы, который может возникнуть после хронического панкреатита», - говорит Фаррелл. По данным John Hopkins Medicine Pathology, курение сигарет является основной предотвратимой причиной рака поджелудочной железы.
Изменения в диете и образе жизни могут улучшить симптомы EPI. Поговорите со своим врачом или диетологом о дополнительных стратегиях диеты, которые могут вам подойти.
.Диета, симптомы, причины и другое
Обзор
Поджелудочная железа - это орган в вашем теле, расположенный за желудком и тонкой кишкой. Одна из его функций - вырабатывать ферменты, которые помогают переваривать пищу в кишечнике. Эти ферменты в виде пищеварительного сока высвобождаются из поджелудочной железы через проток поджелудочной железы в верхнюю часть тонкой кишки.
Pancreas divisum - наиболее частая аномалия поджелудочной железы, которая присутствует с рождения.Обычно все человеческие эмбрионы начинают жизнь с поджелудочной железы, состоящей из двух частей, каждая из которых имеет свой собственный проток - вентрального и дорсального. Во время разработки эти две части обычно сливаются, и два канала также сливаются, образуя один канал. В поджелудочной железе протоки не слились во время развития, оставив поджелудочную железу с двумя отдельными протоками.
Неизвестно, что вызывает нарушение слияния протоков поджелудочной железы в утробе матери. Что действительно известно исследователям, так это то, что это происходит примерно у 10 процентов эмбрионов.
Большинство людей, рожденных с делением поджелудочной железы, никогда не испытывают никаких симптомов. Иногда это состояние обнаруживается только во время вскрытия.
У очень небольшой группы людей с этим заболеванием действительно развиваются симптомы, и они могут включать:
- тошноту
- рвоту
- боль в животе
- внезапный (острый) или длительный (хронический) панкреатит, который является воспалением поджелудочная железа
У большинства людей с делением поджелудочной железы симптомы отсутствуют, поэтому лечение не требуется.
Для людей с этим заболеванием, у которых есть симптомы, варианты лечения могут быть затруднены. Хирург может порекомендовать процедуру Puestow или сфинктеротомию. Они могут разрезать малый сосочек, отверстие между тонкой кишкой и одним из протоков, чтобы увеличить отверстие и позволить пищеварительным сокам течь более нормально. Во время операции они могут вставить стент в проток, чтобы убедиться, что он не закрывается и не вызывает закупорку.
Как и при любой операции, здесь есть риски. Вам следует обсудить это со своим врачом.
Некоторые исследования показали, что хирургическое удаление желчного пузыря также может помочь некоторым людям с делением поджелудочной железы.
В случаях, когда деление поджелудочной железы приводит к панкреатиту, есть несколько вещей, которые вы можете изменить в своей диете, что может снизить риск обострений.
Уменьшите количество потребляемого жира
Общее количество жира, необходимое людям, зависит от их роста и веса. Но в среднем рекомендуется ограничивать общее потребление жиров до не более 30 процентов от общей суточной калорийности.В среднем человек, потребляющий 2000 калорий в день, должен иметь не более 65 граммов жира в день. Лучше всего ограничить насыщенные жиры примерно 20 граммами каждый день.
Нежирные белки, такие как куриная грудка, индейка и рыба без кожи и костей, от природы содержат мало насыщенных жиров. Так что включение их в свой рацион - простой способ снизить содержание жира в пище. Однако у некоторых людей наблюдаются обострения при диете с высоким содержанием белка. Поговорите со своим врачом о потреблении белка, прежде чем добавлять его в свой рацион.
Использование кулинарного спрея вместо масла также поможет сократить количество жиров в вашем рационе.
Исключите алкоголь и всегда будьте хорошо гидратированы.
Если у вас какое-либо заболевание поджелудочной железы, вам не следует употреблять алкоголь. Алкоголь вызывает прямое повреждение и воспаление поджелудочной железы. Обезвоживание также может вызвать обострение поджелудочной железы, поэтому всегда убедитесь, что вы хорошо гидратированы. Все время носите с собой воду или другую безалкогольную жидкость. Спортивные напитки - еще один хороший способ предотвратить обезвоживание.
Попробуйте временное голодание
Иногда может потребоваться дать отдых воспаленной поджелудочной железе, ограничив прием пищи. Если у вас обострение, ваш врач может порекомендовать вам придерживаться прозрачной жидкой диеты в течение одного или двух дней. Продукты, которые вы можете есть на этой диете, включают:
- желатин
- куриный или говяжий бульон
- вода
- спортивные напитки
- фруктовое мороженое
- яблочный и белый виноградный сок
Эта диета не является полноценной по питательности, поэтому вам не следует ее не выдерживаю его надолго.Вам следует начать увеличивать потребление пищи небольшими порциями, как только почувствуете, что можете ее переносить. Поговорите со своим врачом, чтобы разработать для вас лучший план диеты.
Основной риск, связанный с делением поджелудочной железы, заключается в том, что это может привести к панкреатиту. Внеся изменения в свой рацион, вы сможете снизить вероятность развития панкреатита. Если панкреатит действительно возникает, изменения в диете, описанные ранее, могут помочь облегчить его симптомы.
В большинстве случаев деление поджелудочной железы не окажет абсолютно никакого влияния на вашу жизнь, и вполне вероятно, что вы даже не узнаете, что у вас она есть.
Если у вас действительно наблюдаются симптомы и у вас диагностировано заболевание, важно внести изменения в свой рацион, исключить алкоголь и постоянно обеспечивать достаточный уровень гидратации. Если вы выполните эти важные шаги, вы можете избежать осложнения панкреатита.
Если у вас серьезные симптомы, вам следует обсудить варианты лечения со своим врачом или специалистом, поскольку многие виды лечения сопряжены с определенными рисками.
.Pancreas divisum: лечение, ведение и диета
Pancreas divisum происходит в матке, когда две части поджелудочной железы эмбриона, вентральный и дорсальный протоки, не сливаются вместе, образуя один главный проток поджелудочной железы.
Поджелудочная железа - это орган, расположенный за желудком и выделяющий химические вещества, называемые ферментами, которые способствуют пищеварению. Эти пищеварительные соки попадают в кишечник через трубчатую структуру протоков.
В нормальных условиях пищеварительные соки человека стекают в тонкий кишечник через вентральный проток и через большой сосочек.Однако в поджелудочной железе они выводятся через дорсальный проток и более узкий малый сосочек.
Pancreas divisum - широко распространенное заболевание, поражающее от 5 до 10 процентов населения в целом. Подавляющее большинство людей с этим заболеванием не испытывают никаких симптомов, и большинство случаев деления поджелудочной железы обнаруживается только после смерти при вскрытии.
Краткие сведения о поджелудочной железе:
- Большинство людей не испытывают никаких симптомов и могут остаться невыявленными.
- Недиагностированная поджелудочная железа означает, что иногда пищеварительные соки не попадают в кишечник эффективно, что влияет на пищеварение.
- Иногда это связано с кистами холедоха и мальротацией кишечника, которые также являются аномалиями, возникающими в утробе матери.
- Pancreas divisum без симптомов не требует лечения.
Обычно не требует лечения.
Если человек испытывает боль или частые приступы панкреатита, врачи могут предложить увеличить размер отверстия до малого сосочка, который является отверстием в главный проток поджелудочной железы.
Врачи могут добиться этого следующими способами:
- Медицинская сфинктеротомия : гастроэнтеролог выполняет эту процедуру во время эндоскопии, когда малый проток обнаружен и разрезан.
- Хирургическая сфинктеротомия : Во время этой процедуры хирург разрезает малый проток с помощью лазера и обычно может создать отверстие, достаточно большое, чтобы через него мог стекать пищеварительный сок.
Национальный фонд поджелудочной железы опубликовал следующие рекомендации по образу жизни для людей с заболеваниями поджелудочной железы:
- Соблюдайте низкожировую диету : Человек среднего роста должен съедать не более 20 граммов (г) жира в день. , и ни один прием пищи не должен содержать более 10 г жира.
- Избегайте алкоголя и сохраняйте водный баланс : Исследования показали, что обезвоживание вызывает воспаление поджелудочной железы. Всегда имейте при себе бутылку воды.
Если у кого-то обостряются симптомы, ему следует ограничить прием пищи. Поговорите с врачом о том, как лучше всего это сделать.
Поделиться на Pinterest Боль и вздутие живота являются потенциальными симптомами деления поджелудочной железы.Симптомы могут включать:
- вздутие живота
- боль в животе
- желтуха или пожелтение кожи
- тошнота
- непереносимость пищевых продуктов
- повторяющиеся эпизоды панкреатита или воспаления поджелудочной железы
Очень немногие люди с этим заболеванием будут развиваются какие-либо симптомы.
Divisum поджелудочной железы обычно диагностируется с помощью магнитно-резонансной холангиопанкреатографии (магнитный MRCP) или эндоскопической ретроградной холангиопанкреатографии (ERCP).
Эти методы сканируют внутреннюю часть тела, и врачи будут искать наличие двух отдельных, а не одного сросшегося протока поджелудочной железы.
MRCP использует мощное магнитное поле и радиоволны для получения детальных изображений поджелудочной железы и протоков поджелудочной железы. Это неинвазивно и не требует рентгеновских лучей.
Человек, проходящий этот тест, скорее всего, получит контрастное вещество, которое будет вводиться внутривенно через капельницу. Затем человека попросят лежать неподвижно в аппарате МРТ, пока он сканирует поджелудочную железу. Весь осмотр может занять от 10 до 45 минут.
ERCP - это камера и рентгеновское исследование, во время которого гибкая трубка с крошечной камерой на конце вводится через рот в желудок и верхнюю часть тонкой кишки.
Перед тем, как сделать рентгеновский снимок вашей панкреатической системы, врач введет специальный краситель, который обнаруживается на рентгеновских снимках.Обычно процедура занимает от 15 до 90 минут.
Поделиться на PinterestПотенциальным осложнением деления поджелудочной железы является панкреатит, который потребует медицинской помощи.Pancreas divisum может вызвать рецидивирующий или острый панкреатит, который является болезненным и может привести к недоеданию.
Возникает, когда узкий проток поджелудочной железы блокируется из-за того, что пищеварительный сок с трудом может стекать в тонкий кишечник. Это вызывает отек и повреждение тканей.
Обычно начинается с постепенной или внезапной боли в верхней части живота, иногда распространяющейся на спину, которая может усиливаться после еды.
Боль обычно сильная и постоянная и может длиться несколько дней без лечения. В большинстве случаев требуется медицинская помощь.
Другие симптомы включают:
- опухший и болезненный живот
- тошнота и рвота
- лихорадка
- учащенный пульс
Острый панкреатит лечится с помощью жидкости, нутритивной поддержки и обезболивания. Врачи также попытаются определить и устранить первопричину, которая может быть поджелудочной железой.
Pancreas divisum - это аномалия, которая возникает в утробе матери и поэтому не может быть предотвращена. Однако подавляющее большинство людей с делением поджелудочной железы не испытывают никаких симптомов, и это состояние не повлияет на их жизнь.
Пациентам с поражением делительной поджелудочной железы необходимо поговорить с врачом о доступных вариантах лечения и тактики ведения.
.Руководство и 7-дневный план питания
Палеодиета - это план питания, который имитирует то, как могли питаться доисторические люди. Это включает в себя употребление в пищу цельных продуктов, которые люди теоретически могут собирать или охотиться.
Сторонники палеодиеты отвергают современные диеты, в которых много обработанных пищевых продуктов. Они считают, что возвращение к тому, как питались охотники-собиратели, может вызвать меньше проблем со здоровьем.
Палеодиета не для всех безопасна. Врачи не знают о его влиянии на детей, беременных женщин и пожилых людей.Людям с хроническими заболеваниями, такими как воспалительные заболевания кишечника, также следует поговорить с врачом перед тем, как попробовать палеодиету.
В этой статье исследуются принципы палео-диеты и предлагается 7-дневный план питания по палеодиете. Читайте дальше, чтобы узнать, как есть, как наши предки.
Поделиться на Pinterest Люди, поддерживающие палеодиету, утверждают, что она может помочь похудеть и снизить риск некоторых заболеваний.Основное внимание в палеодиете уделяется еде, которая могла быть доступна в эпоху палеолита.Палеодиета также известна как диета каменного века, диета охотников-собирателей или диета пещерного человека.
До того, как около 10 000 лет назад появилось современное сельское хозяйство, люди обычно ели продукты, на которые они могли охотиться или собирать, например рыбу, нежирное мясо, фрукты, овощи, орехи и семена.
Развитие современного земледелия изменило способ питания людей. Молочные продукты, бобовые и зерновые стали частью рациона людей.
Сторонники палеодиеты считают, что человеческий организм не эволюционировал для переработки молочных продуктов, бобовых и зерновых, и что употребление этих продуктов может увеличить риск определенных состояний здоровья, таких как болезни сердца, ожирение и диабет.
Продукты, которые человек может есть на палеодиете, включают:
- овощи
- фрукты
- орехи
- семена
- постное мясо
- рыба
- яйца
- травы
- специи
- масла, полученные из фруктов или орехи, такие как оливковое масло, кокосовое масло и миндальное масло
Люди, соблюдающие палеодиету, обычно выбирают органическое мясо травяного откорма, поскольку оно наименее обработано.
Продукты, которых следует избегать на палеодиете, включают:
- зерна, включая пшеницу, овес и ячмень
- бобовые, такие как фасоль, чечевица, горох и арахис
- молочные продукты
- трансжиры (гидрогенизированные масла)
- рафинированный сахар
- искусственные подсластители
- обезжиренные или диетические продукты
- соль
Люди, соблюдающие палеодиету, должны пить много воды.Некоторые люди на этой диете также пьют черный кофе или зеленый чай, но избегают всех безалкогольных напитков и соков с добавлением сахара.
Регулярные физические упражнения - еще одна важная часть палео-образа жизни.
Мы разработали 7-дневный план питания по палеодиете с целью предоставить руководство для людей, которые хотят попробовать этот способ питания.
Люди могут вносить изменения в каждый прием пищи в соответствии со своими личными предпочтениями. Фрукты, орехи и семена - отличные закуски или десерты.
День 1
В первый день человек мог съесть следующее:
- Завтрак : смузи из авокадо, капусты, банана и яблока с миндальным молоком.
- Обед : Смешанные листья салата с жареным сибасом, тыквенными семечками и заправкой из оливкового масла.
- Ужин : Жареный цыпленок с начинкой из лука, моркови и розмарина.
День 2
На второй день используйте остатки на обед и наслаждайтесь рыбой на ужин:
- Завтрак : яичница-болтунья с вялым шпинатом, жареными помидорами и семенами тыквы.
- Обед : Смешанные листья салата с остатками жареной курицы и заправкой из оливкового масла.
- Ужин : Запеченный в духовке лосось со спаржей и брокколи, обжаренный в кокосовом масле.
День 3
На 3 день используйте любой остаток лосося, оставшийся от предыдущего дня:
- Завтрак : Нарезанные бананы с черникой и миндалем.
- Обед : Смешанные листья салата с остатками лосося и заправкой из оливкового масла.
- Ужин : Жаркое из говядины со смешанным перцем, используя кокосовое масло для жарки.
День 4
На четвертый день начните с яйца, упакованного белком:
- Завтрак : Брокколи, обжаренная на кокосовом масле с поджаренным миндалем и яйцом пашот.
- Обед : Смешанный салат с тунцом, вареными яйцами, семенами и оливковым маслом.
- Ужин : Куриные крылышки, запеченные в хариссе, с брокколи на пару.
День 5
В день 5 человек мог приготовить следующее:
- Завтрак : кокосовое молоко, ягоды и смузи из шпината.
- Обед : мускатная тыква, брокколи, омлет из помидоров и смешанный салат.
- Ужин : красный перец, брокколи, бэби-кукуруза и жаркое из лосося.
День 6
На шестой день начните с несладкого завтрака:
- Завтрак : бекон, яйца и помидоры, обжаренные на оливковом масле.
- Обед : Смешанный овощной и куриный суп с куркумой.
- Ужин : Бараньи отбивные на гриле с вяленым шпинатом и приправленной красной капустой.
День 7
На 7 день добавьте полезные жиры, используя авокадо:
- Завтрак : зеленый лук, помидоры и омлет с грибами.
- Обед : Смешанный салат с курицей, авокадо, семенами и оливковым маслом.
- Ужин : Тушеная говядина на медленном огне с овощной смесью.
Люди утверждают, что палеодиета имеет множество преимуществ для здоровья, в том числе способствует снижению веса, снижению риска диабета и снижению артериального давления.
В этом разделе мы смотрим на научные данные, чтобы узнать, подтверждают ли исследования какое-либо из этих утверждений:
Потеря веса
Более раннее исследование 2008 года показало, что 14 здоровых добровольцев достигли средней потери веса на 2,3 кг, соблюдая палеодиету. на 3 недели.
В 2009 году исследователи сравнили влияние палеодиеты с диетой при диабете на 13 человек с диабетом 2 типа. Небольшое исследование показало, что палеоедание снижает массу тела участников и окружность талии.
Исследование, проведенное в 2014 году с участием 70 женщин с ожирением в постменопаузе, показало, что соблюдение палеодиеты помогло участникам похудеть через 6 месяцев.
Однако через 2 года не было никакой разницы в потере веса между участниками, соблюдающими палеодиету, и теми, кто придерживался обычных рекомендаций северного питания. Эти результаты показывают, что другие здоровые диеты могут быть столь же успешными в деле похудания.
Авторы обзора 2017 года отметили, что палеодиета помогла снизить вес в краткосрочной перспективе, но пришли к выводу, что этот результат связан с ограничением калорийности или потреблением меньшего количества калорий.
В целом, исследования показывают, что палеодиета может помочь людям изначально похудеть, но другие диеты, снижающие потребление калорий, могут быть столь же эффективными.
Прежде чем врачи рекомендуют палеодиету для похудения, необходимы дополнительные исследования. В настоящее время врачи советуют людям придерживаться диеты с ограничением калорий и больше заниматься спортом, чтобы похудеть.
Снижение риска диабета
Снизит ли палео-план питания риск развития диабета у человека? Результаты некоторых первоначальных исследований многообещающие.
Инсулинорезистентность - фактор риска диабета. Повышение чувствительности человека к инсулину снижает вероятность развития диабета и может помочь тем, у кого диабет, уменьшить симптомы.
В небольшом исследовании, проведенном в 2015 году, сравнивалось влияние палеодиеты и диеты, основанной на рекомендациях Американской диабетической ассоциации для людей с диабетом 2 типа.
В то время как обе диеты улучшили метаболическое здоровье участников, палеодиета лучше улучшала резистентность к инсулину и контроль сахара в крови.
Более раннее исследование, проведенное в 2009 году с участием девяти сидячих добровольцев без ожирения, также показало, что палеодиета улучшает чувствительность к инсулину.
Существует потребность в более поздних исследованиях палеодиеты и диабета, но имеющиеся на сегодняшний день данные свидетельствуют о том, что питание, как охотник-собиратель, может улучшить чувствительность к инсулину.
Снижение артериального давления
Поделиться на PinterestИсследования влияния палеодиеты на артериальное давление продолжаются.Высокое кровяное давление - фактор риска сердечных заболеваний.Некоторые люди думают, что палеодиета может помочь контролировать артериальное давление и укрепить здоровье сердца.
Более раннее исследование 14 здоровых добровольцев, проведенное в 2008 году, показало, что соблюдение палеодиеты в течение 3 недель улучшило систолическое артериальное давление. Также снизился вес и индекс массы тела (ИМТ). Однако в исследование не входила контрольная группа, поэтому результаты не являются окончательными.
Исследование 2014 года подтвердило эти первые выводы. Исследователи сравнили эффекты палеодиеты с эффектами диеты, рекомендованной Советом здравоохранения Нидерландов, на 34 участниках с характеристиками метаболического синдрома - состояния, повышающего риск сердечных заболеваний.
Результаты показали, что палеодиета снижает кровяное давление и липидный профиль крови, что может улучшить здоровье сердца.
Хотя первоначальные исследования предполагают, что палеодиета может снизить кровяное давление и поддержать здоровье сердца, необходимы более свежие и обширные исследования, чтобы сделать какие-либо выводы.
Последователи палеодиеты стремятся питаться так, как это делали наши доисторические предки. Они ищут цельные, необработанные продукты и избегают обработанных продуктов, злаков, бобовых и молочных продуктов.
Сторонники Палео утверждают, что наш организм не может перерабатывать продукты, появившиеся после развития сельского хозяйства.
Палео-диета может способствовать снижению веса, улучшить чувствительность к инсулину и снизить кровяное давление в краткосрочной перспективе. Результаты небольших первоначальных исследований подтверждают некоторые из этих эффектов для здоровья, но для их подтверждения необходимы дополнительные исследования.
Палеодиета может быть небезопасной для всех, поэтому лучше посоветоваться с врачом или диетологом, прежде чем вносить существенные изменения в рацион.
Для людей, которые хотят попробовать палеодиету, можно начать с 7-дневного плана питания, указанного выше.
.