Диета для поджелудочной железы меню
Диетическое питание при панкреатите и гастрите: советы, рецепты и меню на неделю
Правильная диета при панкреатите и гастрите – залог успеха в лечении недуга. Организовать грамотное питание несложно. Для этого нужно знать, какие продукты разрешены, а какие – нет. Также важно помнить советы диетологов касательно режима питания и инструкции по приготовлению тех или иных диетических блюд.

Общие рекомендации по организации питания
Воспаленная поджелудочная железа, как и проблемно работающий желудок нуждается в щадящем режиме питания. Поэтому общие принципы организации диеты одинаковы и при панкреатите, и при гастрите:
- Порции еды должны быть маленькими (до 150 грамм).
- Лучше кушать часто, но мало, не нагружая длительной работой органы пищеварения. Самое рациональное решение – это перейти на 5-ти разовое питание (завтрак – 2-й завтрак – обед – полдник – ужин).
- Все продукты измельчаются еще в процессе приготовления и тщательно пережевываются во время еды.
- Еда не должна быть холодной. Все блюда и напитки лучше усваиваются в теплом виде.
- Продукты не должны быть сухими, жесткими или имеющими острые углы. Сухари или сушки следует размачивать в бульоне или чае.
- Режим питания – строго по часам. Желудок, привыкая к определенному режиму, заранее начинает выделять сок для лучшего усвоения продуктов.
За 2 часа до сна еда исключается совсем. Нужно дать время ЖКТ приостановить работу и хорошо отдохнуть за ночь. Не рекомендуется нагружать организм сразу же при пробуждении или перекусывать на ходу. Есть нужно спокойно и медленно.
Общие советы по организации питания
Основное в диетотерапии – это четкое разграничение пищи на полезную и приносящую вред. Есть ряд продуктов, которые можно встретить в списках разрешенных. Но даже они становятся опасными, если их используют неправильно.
Каким должно быть питание при обострении поджелудочной железы, диета
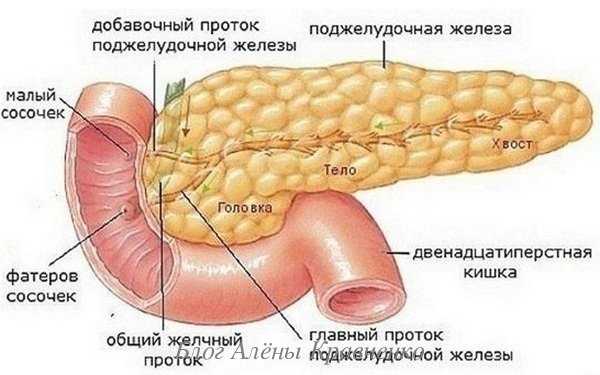
Здравствуйте, дорогие читатели. Поджелудочная относится к железам смешанной секреции. Часть ее функционирует как обычный секретирующий орган – вырабатывает смесь ферментативных соединений, которые по специальным каналам транспортируются в просвет двенадцатиперстной кишки. Некоторые другие структурные единицы железы, выделяют гормоны, которые впрыскиваются непосредственно в кровяное русло, то есть выполняют роль эндокринных желез. Эти гормональные соединения – инсулин и глюкагон – отвечают за уровень содержания в крови сахаров. Учитывая важность выполняемых поджелудочной функций, логично предположить, что нарушения в ее работе приводят к развитию серьезных заболеваний.
Во избежание тяжелых последствий следует знать, как лечить поджелудочную железу — травами, диетой, медикаментами, народными средствами. Эти методы будут подробно рассмотрены ниже.
Что такое воспаление поджелудочной железы
Воспаленность поджелудочной железы в медицине называют панкреатитом. Заболевание может поражать как отдельную ее часть, так и полностью весь орган. При этом происходит омертвение панкреатических тканей.
Процесс достаточно болезненный. Человек испытывает хронические колики либо ноющие боли.
Для приступа панкреатита характерными являются следующие признаки:
✔ Интенсивные боли, локализованные в одной из сторон подреберной зоны либо по обе стороны.
✔ Пересыхание слизистой рта.
✔ Появление желтоватого либо светлого налета на языке.
✔ Наличие отрыжки.
✔ Избыточное количество кишечных газов.
✔ Диарея.
✔ Позывы к рвоте, примеси желчи в рвотной массе.
✔ Бледность кожи.
✔ Гипергидроз.
✔ Скачки температуры.
✔ Приступы гипотонии.
✔ Затрудненность дыхания.
Острая форма болезни достаточно опасна и может привести к летальному исходу. В этом случае невыносимая боль охватывает тело по кругу на линии анатомического расположения поджелудочной.
Больного рвет, наблюдается сильная диарея. Уровень артериального давления сильно занижен, поэтому ощущается сильная слабость, потемнение в глазах, головокружение. Возможен обморок.
Для диагностирования патологии используют ультразвуковое и ряд иных обследований. При обнаружении отклонений назначается диета и медикаментозная помощь.
Факторы, способствующие прогрессированию заболевания:
✔ Обильная жирная пища.
✔ Алкогольные возлияния.
✔ Нарушения гормонального фона.
✔ Действие некоторых лекарств.
✔ Наличие воспалений в пищеварительных структурах.
✔ Непроходимость желчных протоков, холецистит.
✔ Травмирование органа.
✔ Врожденные нарушения обменных процессов.
Лечение панкреатита в домашних условиях медикаментами и диетой
Хронический панкреатит неплохо поддается лечению в привычных домашних условиях. Чего не скажешь об острой разновидности патологии. При обнаружении ее признаков следует без промедления вызвать неотложную помощь.
В ожидании прибытия медиков нужно принять спазмолитик, прилечь и ослабить боли с помощью прохладной грелки, приложив ее к источнику боли.
После лечения в стационаре лечащий врач даст рекомендации касательно дальнейших оздоровительных действий. Обязательным условием является следование специальному рациону и искоренение зависимостей.
Без лекарственных препаратов тоже вряд ли получится обойтись. Они не только помогают избавиться от боли, но и гармонизируют работу пищеварительной системы.
Медикаментозное лечение поджелудочной
Лечение панкреатита направлено на параллельное решение нескольких задач.
- Избавление от болей. Для этого используют спазмолитические препараты (но-шпа, папаверин, апрофен, галидор, атропин), местные анестетики (новокаин). Так как при панкреатите развивается воспалительный процесс, было бы логично предположить, что можно принимать полифункциональные противовоспалительные лекарства нестероидной группы (аспирин, нимесулид, ибупрофен). Но это не так. В связи со способностью данных медикаментов разжижать кровь, их прием может спровоцировать внутреннее кровотечение, об опасности которых все наслышаны. Поэтому НПВС применять нельзя!
- Прием ферментативных средств для снятия избыточной нагрузки на больной орган (фестал, панзинорм, мезим, панцитрат).
- Снижение гиперфункции железы. Достигается приемом лекарств-ингибиторов типа гордокса, промизола.
- Антибиотические средства позволяют предупредить или остановить развитие инфекции в поджелудочной и смежных органах (гентамицин, ампициллин и их аналоги).
- Для восстановления водных и электролитных запасов организма назначают солевые препараты.
- Проблемы с желчным пузырем и другие сопутствующие болезни должны получить соответствующее симптоматическое лечение (аллохол, алмагель и пр.).
При наличии некоторых осложнений прибегают к хирургическому вмешательству.
Можно ли, и как лечить поджелудочную железу диетой
В период обострения недуга рекомендуется отказаться от приема пищи. Продолжительность такого лечебного голодания – 3 дня. После следует начинать кушать, следуя рекомендациям лечащего врача.
Диеты необходимо придерживаться постоянно. Прием спиртного или несдержанность в еде может тут же вызвать внеочередной приступ панкреатита.
Основное питание при обострении поджелудочной
Основные диетические правила при проблемах с поджелудочной железой сводятся к нескольким пунктам.
Во-первых, следует минимизировать, а лучше полностью исключить жирную, острую, грубую пищу. А вот объем белковой продукции необходимо значительно повысить.
Во-вторых, рекомендованы отварные, паровые, протертые блюда, минеральные воды.

В-третьих, надо следовать дробному принципу питания — до восьми приемов пищи в день.
Разрешенные продукты:
- Вегетарианские крупяные супы.
- Обезжиренное мясо, диетические рыбные сорта.
- Растительные масла.
- Различные каши, особенно слизистые.
- Кисломолочная продукция (жирность 0%).
- Макаронные изделия, желательно из твердой пшеницы.
- Черствый хлеб, сухари.
- Ограниченное количество свежих фруктов и сливочного масла.
Запрещенные продукты:
- Спиртное.
- Кофеиносодержащие и газированные напитки.
- Кислые соки, квасы.
- Особо острые и пряные яства.
- Соленья, маринады, консервация.
- Вредные сладости.
- Копчености, колбасно-сосисочные изделия.
- Жирные мясные и рыбные блюда.
- Бобовые блюда, редиска, шпинат, капуста, щавель.
При обострении поджелудочной железы важно сразу обратить внимание на питание, а также, своевременно начать лечение.
Лечение поджелудочной народными средствами
Для избавления от панкреатических проявлений отличным подспорьем медикаментам будут народные рецепты.
Они помогут в борьбе с воспалением и очищением от последствий имеющей место интоксикации, включая медикаментозную, а также окажут бактерицидное действие. Но не следует приступать к самолечению без уточнения диагноза.
Следует пройти обследование и проконсультироваться со специалистом. Помните, что только грамотный комплексный подход может гарантировать избавление от проявлений недуга.
Лечение травами
Для лечения панкреатита используют различные травяные сборы. Можно купить такие в готовом виде, заваривать и принимать их в виде чаев приятной концентрации. Но каждому по силам растительные смеси приготовить самостоятельно.

- Ромашковые и календуловые цветки, корневища лопуха и девясила, траву череды, зверобоя, полыни, полевого хвоща, болотной сушеницы нужно взять в примерно равных количествах. Для приготовления целебного отвара нужно отмерять большую ложку смеси и залить ее стаканом кипятка. В тепле настаивают смесь не менее полутора часов. Отцеженный отвар принимают за один раз. Рекомендовано употреблять сбор трижды в день продолжительным курсом перед приемом пищи.
- Зопник колючий, шалфей и цветки календулы нужно смешать в равных долях, затем прибавить немного зверобоя (9:1). Для получения пол-литрового объема отвара следует использовать 1-1,5 ст. л. растительного сырья. Его нужно залить кипятком и выдержать около четырех часов в термосе. Пьют такой отвар дозировано, по четверти стакана после каждого приема пищи (до шести раз в сутки).
- Для приготовления еще одного сбора от панкреатита следует календулу, зверобой, бессмертник и пустырник отмерить в равных количествах и ссыпать в отдельную емкость. Для травяного чая нужно в литр кипящей воды всыпать три больших ложки полученной лечебной смеси и дать настояться. Процеженный отвар пьют по одной чашке 4-5 раз в день.
Также полезны однокомпонентные отвары. В качестве сырья здесь используют подорожник, люцерну, полынь горькую, корни одуванчика. В качестве ветрогонного средства подойдет семя укропа.
Овсом
- Понадобятся неочищенные зерна. Стакан продукта нужно всыпать в литр кипящей воды и проварить в течение 15 минут. После варево снимают с огня и укутывают. Средство должно настаиваться всю ночь (около 8 часов). Отцеженный овсяный настой нужно пить по 1 стакану дважды в день. Рекомендуемая продолжительность лечения – не менее трех недель.
- Овсяное зерно (дробленое) замачивают на 1-2 суток, пока оно не забродит, воду отцеживают, зерновой остаток промывают в ограниченном количестве воды. Он больше не нужен. Полученную мутноватую жидкость нужно отстоять. Для приготовления киселя потребуется только осадок, остальное сливают. На 5 больших ложек полученной овсяной гущи нужно брать 400 мл воды. Этот состав следует прокипятить не менее 5 минут. Продолжительность варки влияет на густоту конечного продукта. Оставшуюся закваску хранят в холодильнике. Едят такой кисель ежедневно.
Картофелем
Выжимка из картофеля нужна не только для лечения панкреатита. Она благотворно влияет на весь пищеварительный тракт.
Крахмальная пленка, остающаяся на слизистых стенках, выполняет защитную функцию, а также успокаивает и снимает воспаление. Это помогает при завышенной кислотности, гастритах, изъязвлениях.
Крахмальный сок можно получить при помощи соковыжималки или же отжать его вручную. Такой фреш следует употреблять после пробуждения на пустой желудок. Вкус может не понравиться, но запивать сок не следует.
Выждите минут десять, только потом можно выпить стакан обезжиренного некислого кефира. Выжимку принимают двухнедельным курсом. При необходимости можно вернуться к сокотерапии, сделав перерыв в 10-14 дней.
Как лечить поджелудочную народными методами
- Для снятия воспаления нужно пить прополис, точнее его водный настой. Спиртовая настойка не подойдет. Для приготовления настоя понадобится 10 г прополиса. Его нужно измельчить и загрузить в термос. Сюда же вливают около 100 мл теплой прокипяченной воды. Выдерживают смесь сутки. Теперь настой можно пить, отмеряя по 15 капель. Средство можно смешивать с молоком или ромашковым чаем. Вместо настоя используют сухой прополис, разжевывая ежедневно небольшое его количество.
- Популярным в народе противовоспалительным средством является пчелиный мед. Он также обладает антисептическими свойствами. Его принимают натощак, добавляют в блюда отвары и чаи. Однако этот продукт не подойдет аллергикам.
- При панкреатите поможет лен. Так же как и овсянка, льняное семя оказывает обволакивающее действие, уменьшая болезненность и защищая слизистую. В лечебных целях используют отвар. Первый способ его приготовления: 2 большие ложки семян залить стаканом воды, прокипятить 10 мин, настаивать час. Второй способ: в течение часа варят семена из расчета 2 ст. л. сырья на стакан воды, настаивать не нужно. Пьют отвар теплым перед каждым приемом пищи. Разовая доза – 1 стакан.

Профилактика поджелудочной железы
- Нужно покончить с курением и приемом алкоголесодержащих напитков.
- Ешьте понемногу, исключив из рациона все запрещенные продукты. Время от времени устраивайте разгрузку для пищеварительной системы.
- Отказаться придется и от физического перенапряжения, включая усиленные спортивные тренировки. Но от спорта полностью отказываться нельзя. Профилактическая гимнастика и дыхательные приемы весьма полезны.
- При панкреатите не следует посещать парилки и бани. Это может спровоцировать приступ.
- При наличии проблем с другими органами, принимающими участие в пищеварении, следует целенаправленно заняться их излечением. Особенно отрицательно на состоянии поджелудочной сказывается наличие желчекаменной болезни.
Питание и диета при панкреатите
Диета при проблемах с поджелудочной является объективной необходимостью. Ограничения в рационе действуют всегда, а не только при обострениях.
Предпочтительные мясные блюда: фрикадели, суфле, котлеты, тефтели из постной говядины, курятины, крольчатины.
Нежирную рыбу (сазан, щука, треска, судак) варят или готовят в пароварке.
Показаны молочнокислые продукты – простокваша, сыворотка, диетический творог, кефир, пресные сыры.
Количество растительных волокон следует ограничивать, потому свежих салатов в меню должно быть мало.
Овощи нужно тушить, проваривать, готовить на пару, а фрукты — протирать и отжимать. Также варят компоты, кисели, желе.
Не обойтись и без зерновых культур. Положено кушать каши, особенно овсянку и гречку. Также крупы добавляют в супы.
Для приготовления первых блюд используют только овощные отвары. Рассольника, кислые щи, борщи и наваристые бульоны нужно оставить в прошлом.
Как лечить поджелудочную железу — травами, диетой, медикаментами, народными средствами? Какой способ лучше? Оптимальный вариант – комбинированный подход. Следуйте врачебным рекомендациям, избавьтесь от плохих привычек, не переедайте, откажитесь от вредных продуктов, используйте силу лечебных растений. И тогда болезнь точно отступит.
Автор статьи Ирина Петровна Вербицкая,
врач общей практики.
Диета при заболевании поджелудочной железы: лечение питанием при симптомах болезни
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Пищеварительный тракт и обмен веществ
- Кровь и система кроветворения
- Сердечно-сосудистая система
- Дерматологические препараты
- Mочеполовая система и половые гормоны
- Гормональные препараты
- Противомикробные препараты
- Противоопухолевые препараты и иммуномодуляторы
- Костно-мышечная система
- Нервная система
- Противопаразитарные препараты, инсектициды и репелленты
- Дыхательная система
- Органы чувств
- Прочие препараты
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Богатая тромбоцитами плазма
- [В] Вазопрессин .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Деацетилазы гистонов .. Дофамин
- [Ж] Железы .. Жиры
- [И] Иммунитет .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Лучевая терапия
- [М] Макрофаги .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Онкоген .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т] Таламус .. Тучные клетки
- [У] Урсоловая кислота
- [Ф] Фагоциты .. Фитотерапия
- [Х] Химиотерапия .. Хоспис
Диета при панкреатите поджелудочной железы: симптомы воспаления, меню питания, рецепты
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Пищеварительный тракт и обмен веществ
- Кровь и система кроветворения
- Сердечно-сосудистая система
- Дерматологические препараты
- Mочеполовая система и половые гормоны
- Гормональные препараты
- Противомикробные препараты
- Противоопухолевые препараты и иммуномодуляторы
- Костно-мышечная система
- Нервная система
- Противопаразитарные препараты, инсектициды и репелленты
- Дыхательная система
- Органы чувств
- Прочие препараты
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Богатая тромбоцитами плазма
- [В] Вазопрессин .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Деацетилазы гистонов .. Дофамин
- [Ж] Железы .. Жиры
- [И] Иммунитет .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Лучевая терапия
- [М] Макрофаги .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Онкоген .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т] Таламус .. Тучные клетки
- [У] Урсоловая кислота
- [Ф] Фагоциты .. Фитотерапия
- [Х] Химиотерапия .. Хоспис
Диета при панкреатите: примерное меню на неделю, рецепты
Диета для похудения при панкреатите
Диета при панкреатите – важнейший лечебный фактор, куда важнее, чем все лекарственные средства. Они играют вспомогательную роль. Недаром панкреатит провоцирует переедание и отравление.
Исключите алкоголь, приправы, копчености. Купите пароварку. Исключение жиров будет способствовать снижению веса. Телятину, индейку лучше рубить на фарш и делать запеканки.
[1], [2], [3]
Диета 5 при панкреатите
Имеет такие основные принципы: нельзя принимать горячую и холодную пищу, ее нужно перетирать. Полезно пить шиповник.
Диетический стол при панкреатите – обязательная часть лечения. Диета 5 – это правильное питание, полезное даже здоровым людям.
Запрещаются консервы и жирные бульоны. Все блюда протирают в блендере.
Полезные продукты: куриное филе отварное, овощные супы, вчерашний хлеб, молочные супы, гречка.
- Сколько соблюдать диету при панкреатите?
Диета при панкреатите, если он острый, назначается на срок 6-9 мес. При хроническом панкреатите – на несколько лет.
- Что не должна включать диета при панкреатите?
Говяжий жир, капуста, редиска, шпинат, брюква, алкоголь, черный хлеб.
[4], [5]
Примеры рецептов диеты 5 при панкреатите
-
[6], [7]
Паровые котлеты
200 г говядины, 30г пшеничного хлеба, 3ст.л. молока, 3ч.л. оливкового масла, щепотка соли.
Смешать ингредиенты. Фарш разделить на шарики. Выложить в пароварку, налить воду, закрыть крышкой и варить до готовности на умеренном огне.
-
Молочный суп с лапшой
150г муки, 2 яйца, 10г сливочного масла, 10г сахара, 350 мл молока.
Заместить тесто из муки, воды и яйца. Тонко раскатать и нашинковать лапшу. В молоко засыпать лапшу и варить 8-12 минут.
Диета 5п при панкреатите
Используется для стимуляции пищеварения, она ограничивает углеводы и жиры. Калорийность – 2700-2800 Ккал. Подробней читайте здесь.
Какие блюда разрешены при диете 5п?
- Хлеб вчерашний пшеничный, галетное печенье.
- Супы на овощном отваре, фруктовые супы.
- Блюда из мяса: нежирные сорта курятины и телятина.
- Грибы, бобы, шпинат – под запретом. Разрешены кабачки и тыква.
- Бобовые исключаются.
- Разрешено не более 1 яйца в день.
- Некислые фрукты, желательно протертые, ягоды.
- Разрешен нежирный творог.
- Разрешаются подливы из ягод, сметанные соусы.
- Жиры: подсолнечное и оливковое масло. Сливочное масло ограничить.
Запрещено:
- Сдоба, грибы, копчености, жирное мясо, бобовые.
[8], [9], [10]
Диета 5а при панкреатите
Назначается, когда у больного также есть поражения желчных путей. Это диета с ограниченным потреблением жиров и холестеринов с достаточной калорийностью.
Разрешенные продукты
Нежирная вареная говядина и курица, вареная паровая рыба, белковый омлет, молоко нежирное, растительное масло, небольшое количество сливочного масла, гречка, рис, манное и гречневое суфле. Полезны вареные кабачки кусочками. Овощные супы со сметаной. Сырые и печеные фрукты, ягоды. Разрешен зефир.
[11]
Диета 1 при панкреатите
Назначается, когда острый либо хронический панкреатит сочетается с болезнями желудка.
Разрешенные продукты
- Яйца: белковый паровой омлет.
- Молочные и крупяные супы (кроме перлового).
- Мясо и рыба: курятина, нежирная говядина, нежирные сорта рыб.
- Молочные каши из нежирного молока.
- Овощи: морковное пюре, протертая свекла, картофельное пюре.
- Ягоды: сырые, невяжущие, сладкие, варенье. Настой шиповника, компоты, кисели.
[12], [13], [14], [15]
Рецепты при панкреатите
Не забывайте, что после приступа острого панкреатита нужно соблюдать диету 8-9 месяцев.
Итак, вот рецепты вкусных и полезных блюд при панкреатите. Они несложно готовятся.
Мясной пудинг на пару
Вам нужно:
- 240 г говядины
- 40 г сливочного масла
- 20 г манки
- ½ стакана воды
- 1 яйцо
- Отвариваем мясо.
- Пропускаем вареную говядину через мясорубку.
- Соединяем с кашицей из манной крупы и яйца.
- Вымешиваем тесто, выкладываем в форму, смазанную маслом и доводим до готовности на пару.
Снежки
Вам нужно:
- яичный белок
- 30 г сахара
- 100 г клубники
- 20 г муки
- 120 г воды
- Ванилин (щепотка)
Белок взбивают и вводят ванилин и сахар. Выкладывают ложкой в форму с кипящей водой. Снежки переворачивают, закрывают крышкой и дают постоять 4 мин. Достают и дают воде стечь. Снежки заливают соусом, приготовленным из клубники, муки и 10 г сахара.
Банановo-персиковый торт без выпечки
Нужно взять 1 банан и 1 персик, 250 мл йогурта, сухое печенье, стакан воды и пачку желатина. Желатин развести в горячей воде. Добавить йогурт, размешать. Постелить на дно формы фольгу. Выкладывайте слоями: слой печенья, слой йогурта и желатина, слой бананов, слой крема, слой персиков, слой крема. Поставить торт в холодильник – пусть застывает.
[16], [17], [18]
Диета на неделю при панкреатите
Может быть не только полезной, но и очень вкусной. Белый вчерашний хлеб и галетное печенье «Мария» и «Зоологическое» разрешены. Паровой омлет, нежирное молоко, кефир, сметану – эти продукты можно употреблять. Можно есть сладкие фрукты, сухофрукты и изюм.
Что нужно исключить из питания, чтобы избежать повторения приступов панкреатита? Крепкие бульоны, жареное, копченое, сдобу и шоколад.
Итак, недельное меню при панкреатите примерно такое.
Понедельник
- Завтрак: галеты с сыром.
- Второй завтрак: омлет на пару, хлеб с чаем.
- Обед: гречневая каша, отварной кабачок, творог.
- Полдник: тертое яблоко.
- Ужин: овсянка, свекольный салат, запеченное яблоко.
Вторник
- Завтрак: творог.
- Второй завтрак: салат из морковки и зеленого горошка.
- Обед: говядина с хлебом.
- Ужин: суп из овощей, морковное пюре, яблочное пюре, йогурт.
Среда
- Завтрак: йогурт, яблоко.
- Второй завтрак: запеченное яблоко, изюм.
- Обед: рыба, гречка, хлеб.
- Ужин: суп из овощей, хлеб, курага.
Четверг
- Завтрак: творог.
- Второй завтрак: вареное мясо, овощное пюре, кефир.
- Обед: паровой омлет, отвар шиповника, хлеб.
- Ужин: рисово-творожный пудинг, йогурт.
Пятница
- Завтрак: минеральная вода без газа, сухари.
- Второй завтрак: котлеты на пару, свекольный салат.
- Обед: тушеное мясо, морковно-тыквенное пюре.
- Ужин: отварной рис, йогурт.
Суббота
- Завтрак: паровой омлет.
- Второй завтрак: отварное мясо, некрепкий чай.
- Обед: рис на пару, запеченные яблоки, отвар шиповника.
- Ужин: рисовый пудинг, йогурт.
Воскресенье
- Завтрак: творог.
- Второй завтрак: чечевичный суп (в период стойкой ремиссии).
- Обед: курица на пару, пюре из яблок.
- Ужин: отварная свекла, отварной картофель, паровое мясо, чай.
[19], [20], [21]
Диета по дням при панкреатите
Есть нужно 4 раза в день. Свекольники, свинину и гуся, почки, колбасу, семгу, осетр, сало, майонез, сливки, пшенные и ячменные гарниры, капусту, редьку, брюкву, лук, соусы, уксус, цитрусовые из рациона нужно полностью исключить.
Понедельник
- Завтрак: белковый омлет, рисовая каша, чай.
- Второй завтрак: творог, кефир.
- Обед: суп из овощей, котлеты на пару, пюре из моркови, компот из яблок.
- Ужин: рыбные кнели, картофельное пюре и чай.
Вторник
- Завтрак: белковый омлет, молочная гречневая каша, чай.
- Второй завтрак: творог, кефир.
- Обед: овощной суп, отварные куры, кисель.
- Ужин: отварная рыба, отварной картофель, некрепкий чай.
Среда
- Завтрак: сухари, негазированная минеральная вода.
- Второй завтрак: паровой омлет, ломтик белого хлеба, стакан молока.
- Обед: 200г отварной рыбы, ломтик белого хлеба.
- Ужин: 200г овсянки, 200 г пюре из морковки, ломтик белого хлеба, чай с молоком.
Четверг
- Завтрак: 200 г овсянки, ломтик белого хлеба, минеральная вода без газа.
- Второй завтрак: 100 г творожного пудинга, 100г яблочного пюре, чай.
- Обед: 400 мл овощного супа-пюре, 200 г тыквенной каши, 200 г творога.
- Ужин: 100г мясного рулета, 100 г творожной запеканки, 200 мл киселя.
Пятница:
- Завтрак: 200 г протертой рисовой каши, ломтик белого хлеба.
- Второй завтрак: 200 г рисового пудинга, 200 г пюре из морковки, 200 мл чая с молоком.
- Обед: 400 мл супа из овощей, 100 г творожной запеканки.
- Ужин: 200 г мяса куриного, 200 г овсянки, стакан чая.
[22], [23], [24]
Меню диеты при панкреатите
Диета при панкреатите – главное лекарство. Без соблюдения диеты от панкреатита вам не избавиться. Мы подскажем вам, от каких продуктов стоит отказаться, а что можно кушать и как сделать так, чтобы соблюдение диеты не превратилось для вас в пытку, чем заменить запрещенные сладости.
Первые 4 дня больной соблюдает лечебное голодание, пьет только воду. Начиная с 5 дня можно пить чай с сухариками, есть паровой омлет. Через неделю после приступа можно есть овощные супы. Вам нельзя употреблять черный хлеб, слоеное тесто, торты, пирожные, мороженое, почки, копченые колбасы и консервы.
Можно есть нежирную отварную рыбу. Яйца лучше употреблять в виде белковых паровых омлетов.
Молоко употребляется в блюдах. Разрешены отварные макароны. Пшенную кашу употреблять при панкреатите нельзя.
Из овощей разрешена морковь, картошка, цветная капуста.
Из супов предпочтение лучше давать овсяному и рисовому. Исключаются окрошка, рыбные отвары, мясные бульоны.
Из сладких напитков разрешены компоты и муссы, печеные яблоки, протертые фрукты, фруктово-ягодные подливы.
Исключите все специи и пряности из рациона.
Очень полезен отвар шиповника. Можно пить некрепкий чай и напиток из цикория. Какао и кофе исключите.
Вам категорически нельзя употреблять спиртные напитки, острые специи, чипсы и картофель фри, хот-доги, чебуреки, шаурму.
Диетический стол при различных видах панкреатита
[25]
Диета при хроническом панкреатите
Диетический стол исключает продукты, обладающие сокогонным действием и сводит к минимуму углеводы. Пищу варят и едят протертой.
Допускается только белый вчерашний хлеб, запрещена сдоба. Разрешена нежирная говядина, мясо кролика, в паровом виде, нежирная рыба. Яйца – только в виде парового белкового омлета. Некислый творог допускается. Сливочное, подсолнечное масло нужно добавлять в блюда. Каши из манной крупы и риса варят на молоке с водой. Ешьте больше моркови, кабачков, картофеля, зеленого горошка, молодой фасоли. Из фруктов полезны только печеные яблоки. Пейте узвары из сухофруктов. Берите термос с отваром шиповника на работу. Готовьте молочные соусы – они очень вкусные. Несладкие соусы, приправы, пряности запрещены.
Вам нельзя есть баранину, утку, копчености, колбасу, осетрину, карпа, маринады, грибы, кофе, шоколад, щавель, салат, репу, бобовые (кроме молодой фасоли и чечевицы), клюкву, гранат и газированную воду.
[26], [27], [28]
Диета при остром панкреатите
Сильное и длительное воспаление поджелудочной железы иногда может привести к сахарному диабету. Берегите себя, не допускайте погрешностей в диете. Когда вы будете находиться первые дни после приступа в больнице, вам вообще не будут давать пищу. Это нужно, чтобы максимально щадить железу.
Почему люди болеют острым панкреатитом? Все дело в том, что в нашей национальной традиции устраивать на праздники обильные пиршества с алкоголем, большим количеством жареных блюд, пикники с шашлыком из баранины. Мы часто едим на ходу, в Макдональдсе. Все это перенапрягает поджелудочную и однажды происходит приступ с сильнейшими болями. Заболеванию способствует язва.
На 6 день рацион расширяют, добавляя в него кисели, жидкие каши, паровые куриные котлеты.
Копчености, маринады, сало, сдоба исключаются до года.
[29], [30], [31], [32]
Диета при обострении панкреатита
Диетический стол максимально щадит поджелудочную. В первый день разрешается подогретая минеральная вода Боржоми, отвар шиповника, чай.
На 3-й день разрешается расширить рацион: добавляем слизистые супы, молочные кисели, жидкие каши без масла.
Когда боли исчезнут, соблюдают непротертый, развернутый вариант диеты. Но все равно очень долго, до года, нельзя употреблять ничего жареного, жирного, никакой сдобы и выпечки.
[33], [34], [35], [36], [37], [38], [39], [40]
Диета при панкреатите у детей
Диетический стол не должен мешать их правильному росту и развитию. Кормите ребенка часто, маленькими порциями.
Обратите внимание на нежирное мясо: телятину, курицу, индейку.
При обострении панкреатита готовьте ребенку белковый омлет на пару, а при ремиссии – паровой омлет из цельного яйца.
Ребенку, больному панкреатитом, нужен натуральный нежирный творог. В нем содержится такой необходимый для роста косточек кальций. Очень любят дети вкусные домашние творожные запеканки с морковкой, абрикосами, яблоками. Яблоки также можно запекать – в этом случае они еще и помогают при анемии.
Сливочное масло покупайте в пачках по 100 г и используйте только в блюдах. Дети с панкреатитом плохо переносят сливочное масло, намазанное на хлеб.
Идеальный суп для ребенка с больной поджелудочной – сборный овощной, протертый в блендере. Зимой можно использовать наборы из замороженных овощей.
Исключите из меню малыша свинину и утку. Не давайте колбасы, маринады и грибы, жареную рыбу, какао, шоколад, репу, редис, бобовые и украинский хлеб.
Полезные овощи: морковь, кабачки, картофель, свекла. Подавать их нужно в протертом и отварном виде. Цветную капусту, не кочанную, добавляйте в супы.
Можете иногда давать ребенку зефир и молочные конфеты, но совсем немного.
[41], [42], [43]
Диета при панкреатите у взрослых
Алкоголь, прием гормональных препаратов, стрессы, паразиты, сопутствующие заболевания ЖКТ – все это факторы развития панкреатита у взрослых. На фоне заболеваний желудка и печени возникает реактивный панкреатит.
Продукты больному лучше готовить в пароварке.
Что можно употреблять:
- Овощные супчики.
- Идейка, телятина, курятина.
- Простокваша, некислый творог, голландский сыр.
- Сливочное масло в готовых блюдах.
- Гречка, овсянка, рис.
- Лапша.
- Отварные овощи: тыква, кабачок, картофель, морковь, свекла.
- Печеные сладкие яблоки.
- Компоты, кисели, соки, сухофрукты.
Алкоголь, жареные блюда, редис, шпинат и соленья исключите.
Допускается 1 банан в день и 1 яйцо в день, сваренное «в мешочек».
[44], [45], [46]
Диета при реактивном панкреатите
Диетический стол должен учитывать те сопутствующие заболевания ЖКТ, из-за которых воспалилась поджелудочная. Чаще всего причиной реактивного панкреатита становятся болезни печени и желчного пузыря, камни в нем, гастрит и гепатит. Алкоголь и жирные продукты также провоцируют приступы, их нужно навсегда исключить. Отравление тяжелыми металлами часто бывают на вредных производствах, после чего у работников обнаруживают реактивный панкреатит. У женщин причиной воспаления поджелудочной может стать прием противозачаточных. Определенную роль играет генетическая предрасположенность.
Диета при панкреатите создает для поджелудочной полный физиологический покой. Питание должно быть дробным и частым (4-5 раз в день). Сократите до минимума углеводы, отдайте предпочтение белковой пище. Разрешена нежирная говядина, телятина, курятина и рыба в отварном виде. Исключите мясные и грибные бульоны, кислые овощи и фрукты. Запеченное и варенное мясо и рыба, овощи и крупы – основа рациона больного панкреатитом.
[47], [48], [49], [50], [51], [52], [53], [54]
Диетический стол при панкреатите и сопутствующих заболеваниях
[55], [56], [57], [58], [59], [60], [61]
Диета при холецистите и панкреатите
Холецистит – воспаление желчного пузыря. Холецистит иногда становится причиной воспаления поджелудочной – панкреатита. Причина панкреатита – алкоголизм, стрессы. При панкреатите возникает тошнота, рвота, диарея.
В рационе больных должны преобладать белки. Исключают острые, копченые, жареные, соленые блюда. Пищу варят.
Напитки при холецистите и панкреатите: некислые соки, отвар шиповника.
Разрешен вчерашний белый хлеб. Из молочных продуктов – домашний творог. Разрешены овощные супы, белковый омлет, варенье и мед.
Что исключить? Диета при панкреатите исключает свежую выпечку, жирные сорта рыбы – форель, сома, горбушу, жирное мясо, маринады, копчености, кислые ягоды, алкоголь, какао, шоколад, крем, газировку, пшенную, кукурузную, перловую кашу, бобовые, капусту, виноград и инжир.
Читайте более подробно: Диета при панкреатите и холецистите
[62], [63], [64], [65]
Диета при панкреатите и гастрите
Панкреатит и гастрит очень коварны, сейчас они встречаются даже у детей. Мы привыкли баловать их, покупать сладости – и вот результат.
Лучшим мясом считается курятина и кролик. Из них готовятся рулеты и пюре.
Для тех, кто не представляет свой стол без рыбы, подойдет карп, лещ и щука, котлетки и паштет из них.
Очень полезные овощные блюда, морковь, картофельное пюре, чечевица. Популярны протертые тушенные овощи, рагу (без соуса, с рафинированным маслом), пюре, пудинги.
Творожные блюда, особенно запеканки из нежирного творога также может включать диета при панкреатите и при гастрите.
Запрещен черный хлеб, шоколад и торты.
[66], [67], [68]
Диета при диабете и панкреатите
Подобрав правильное питание, можно свести к минимуму фармакологическое лечение при диабете и панкреатите.
Длительность голодания при остром панкреатите – 1-4 дня. На 3-4 день назначается лечебное питание маленькими дробными порциями. Например, рисовая каша на молоке пополам с водой и белковый омлет. Дальше каши можно при хорошей переносимости готовить на цельном молоке, включить в питание нежирный творог без сахара. На 8-9 день добавляют мясо в виде паровых суфле, на 10 день – в виде кнелей. Мясные, грибные отвары, бараний и свиной жир, кислые блюда, бобовые, редьку, чеснок и шоколад исключаем из рациона. Сахар, варенье, конфеты, сладкие фрукты, мед, виноградный сок больным сахарным диабетом запрещен!
Рекомендуется подсушенный белый хлеб, овощные и крупяные (особенно гречневый) супы со сметаной.
Из телятины и курятины готовят паровые котлеты, суфле, кнели.
Треску, щуку и другую нежирную рыбу варят в пароварке.
Разрешен обезжиренный некислый творог и неострый сыр, манная и овсяная каша, морковное и тыквенное пюре, некислые сырые протертые яблоки, чай с молоком без сахара. Сливочное масло употребляйте в уже готовых блюдах, а не на бутерброд.
Если вы больны сахарным диабетом, разнообразьте питание овощными супами, 200 г в день нежирного мяса или отварной рыбы, макаронами (до 150 г в день).
Диета при панкреатите и диабете разрешает потреблять в день до 250 г картофеля и моркови. Яйца разрешены не более 1 шт. в блюдах. Полезно выпивать в день 1 стакан кефира. Сыр и сметану употребляйте редко. Полезен натуральный нежирный творог, а также блюда из него (запеканки, сырники).
Полезен отвар шиповника и зеленый чай без сахара.
[69], [70], [71], [72], [73], [74]
Диета при язве и панкреатите
Диетический стол обязательно должен быть дробным, нужно избегать сокогонных продуктов питания: кофе, шоколада, грибов, алкоголя, рыбных бульонов, консервов, солений. Нежирное мясо, рыба и некислый творог разрешены. Нельзя коптить мясо и рыбу, жарить, только варить на пару, тушить и запекать в духовке. Полезны слизистые супы и протертые овощи, всю пищу нужно недосаливать.
В лечении язвы и панкреатита ведущая роль принадлежит диете. В первые дни после приступа язвы и панкреатита голодайте. На 3-й день можно кушать картофельное пюре, пить кисель. Разрешена минералка без газа и мясо на пару, блюда из творога. После утихания боли пациент ест блюда из протертой овсяной крупы или риса. Рисовую кашу можно готовить на молоке, разведенном водой. Подходит также белковый омлет. На 7 день в рацион можно ввести овощные супы, пюре из моркови, нежирные сорта мяса. Из фруктов можно есть печеные яблоки, сливы, груши. Рыбу употребляют до 200 г в сутки, только нежирную.
[75], [76], [77]
Диета при гастродуодените и панкреатите
Гастрит, гастродуоденит и панкреатит настигает многих еще в студенческие годы. Как правильно питаться, чтобы не провоцировать очередное обострение?
Какой хлеб можно кушать? Только белый, вчерашний, слегка подсушенный.
Разрешены овощные супы и супы из круп, в т.ч. молочные.
Из мяса хорошо подходит нежирная говядина и курятина. Готовьте мясной паштет и суфле, паровые котлеты, фрикадельки, кнели.
Окунь, треска и щука отлично подойдут для приготовления вкусных рыбных суфле и паштета.
Подходящие гарниры: картофельное пюре, свекла, гречка.
Готовьте тушенные овощи и вкусные запеканки из овощей.
Яйца в острый период больному лучше не предлагать, можно только белки, без желтков, в виде парового омлета.
Исключите из меню черный хлеб и сырые овощи и фрукты, осетрину, горбушу, свинину, утку.
[78], [79], [80]
Диета при панкреатите и гепатите
Гепатит – воспаление печени. Оно часто сочетается с панкреатитом. При гепатите лишь часть клеток печени выполняет свои функции, а часть не работает и замещена соединительной тканью. Это явление называется фиброзом. Каждая клетка печени выполняет самые разнообразные функции по обезвреживанию, синтезу и выработке желчи, участвует в белковом и углеводном обменах.
К хроническому гепатиту часто приводит не только вирусное поражение печени, но и паразиты, агрессивные лекарственные средства и туберкулез, гипотиреоз, ожирение, отравление свинцом и хлороформом.
Схема очищения организма и диета при панкреатите и гепатите выглядит приблизительно так:
- Нельзя есть жирную, жареную, острую пищу. Плохо переносится репа, редис. Ориентируетесь на то, какое заболевание сейчас ведущее по лабораторным показателям.
- Заместительные ферменты принимайте по показаниям.
- Лечите дисбактериоз, если он у вас есть.
- Проверьтесь на гельминты.
- Проводите витаминотерапию.
- Следите за уровнем железа в крови.
Из углеводов очень полезен мармелад и зефир. Употребляйте продукты с магнием, фосфором, кобальтом. Можно употреблять некислые соки.
Что запрещено? Прежде всего, жирное мясо, жирная рыба, рыбные отвары, грибные бульоны, рыбий жир, сердце, какао, консервы, лук, горчица, крепкий уксус, алкоголь и мороженое.
Полезен сыр, гречневая крупа, нежирная рыба (щука, треска).
Диета при панкреатите – основной метод лечения, который не может быть заменен фармакологическими средствами, так как только соблюдение диеты помогает разгрузить поджелудочную железу.
[81], [82]
чем и как правильно питаться?
При лечении панкреатита диета и медикаментозное лечение одинаково важны. Правильное питание помогает поддерживать поджелудочную железу в нормальном состоянии и не возвращаться к обострениям.
Правила питания при панкреатите
Панкреатит опасен тем, что быстро переходит в хроническую форму. Чтобы приступы не повторялись, важно соблюдать достаточно строгую диету. Основные ее правила:
- Не перебарщивать с употреблением жиров и углеводов.
- Исключить из рациона жареные блюда, копчености и соленья.
- Пища должна быть приготовлена диетическим способом.
- Кушать нужно маленькими порциями, но часто. Примерно, каждые 3 часа.
- Блюда нельзя употреблять в горячем или холодном состоянии. Пища должна быть умеренно теплой.
- Предварительно еду нужно измельчать при помощи блендера.
- Пищу важно тщательно пережевывать, есть медленно, не торопиться.
- Запивать еду категорически не рекомендуется.
Что можно есть при панкреатите
Может показаться, что при панкреатите невозможно вкусно и разнообразно питаться, но это не так. К употреблению разрешены следующие продукты:
- Овощные салаты и пюре. Обычно их делают из стручковой фасоли, кабачков, свеклы, картофеля, моркови, цветной капусты, сельдерея.
- Овощные супы, борщ.
- Нежирное отварное мясо (курица, говядина).
- Отварная рыба.
- Нежирные молочные продукты. Молоко в чистом виде не рекомендуется, лучше готовить на нем блюда.
- Сыр.
- Крупы и каши из них, приготовленные на молоке.
- Белки куриных яиц.
- Сладкие яблоки.
- Слегка подсушенный хлеб.
- Мелкие макароны.
- Компоты из сушеных яблок или груш.
- Зеленый чай.
- Растительные масла в качестве заправки блюд или небольшое количество сливочного масла.
Что нельзя есть при панкреатите?
Больной орган нуждается в щадящей диете. Повторное воспаление может спровоцировать поедание таких продуктов:
- Жирные бульоны и супы на их основе.
- Жирное мясо и сало.
- Копченое, соленое, вяленое мясо.
- Колбасные изделия.
- Копченая или соленая рыба, жирная рыба в отварном виде.
- Мясные, рыбные или овощные консервы.
- Любые жареные блюда.
- Желтки яиц любой птицы.
- Продукты быстрого приготовления.
- Гамбургеры, пирожки, пицца, блины и подобная выпечка.
- Любые соусы, острые приправы.
- Бобовые культуры.
- Грибы.
- Кислая зелень, ягоды и фрукты.
- Сухофрукты (инжир, изюм).
- Сладости и сладкая выпечка.
- Сладкие газированные напитки.
- Крепкий чай, кофе, какао.
- Свежий хлеб или любая другая горячая выпечка.
Как выглядит примерное меню на день при панкреатите?
На завтрак больные панкреатитом обычно едят молочные каши, молочный суп с вермишелью или отварную вермишель. Из питья допустим чай с молоком, кисель, компот из сухофруктов. К нему подаются галеты или подсушенный хлеб.
Обед представляет собой овощной суп-пюре, разваренный рис или картофельное пюре с отварным мясом или рыбой, чай или кисель.
На полдник обычно едят творожную запеканку, пьют кисель или едят желе.
В качестве ужина полагается салат из овощей, кусочек отварного мяса или рыбы, кисель или компот из сухофруктов.
Во время панкреатита важно перекусывать. В качестве перекуса подойдут печеные яблоки, творог, сыр, галетное печенье, овощное пюре, салаты из овощей.
Внимание! В качестве лечебного питья можно использовать несладкий отвар из сушеных ягод шиповника.
Диета для больных панкреатитом необходима для того, чтобы не спровоцировать рецидив заболевания. Пищу важно правильно готовить и есть. Это снизит нагрузку на желудок и облегчит работу поджелудочной железы.
продуктов, которых следует есть и избегать
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Что такое панкреатит?
Поджелудочная железа помогает регулировать процесс переработки сахара в организме. Он также выполняет важную функцию по высвобождению ферментов и помогает вам переваривать пищу.
Когда ваша поджелудочная железа набухает или воспаляется, она не может выполнять свою функцию. Это состояние называется панкреатитом.
Поскольку поджелудочная железа так тесно связана с вашим пищеварительным процессом, на нее влияет то, что вы едите. В случае острого панкреатита воспаление поджелудочной железы часто вызывается желчными камнями.
Но в случаях хронического панкреатита, когда обострения повторяются с течением времени, ваша диета может иметь прямое отношение к проблеме. Исследователи узнают больше о продуктах, которые можно есть для защиты поджелудочной железы и даже для ее исцеления.
Чтобы ваша поджелудочная железа была здоровой, сосредоточьтесь на продуктах, богатых белком, с низким содержанием животных жиров и содержащих антиоксиданты.Попробуйте постное мясо, бобы и чечевицу, прозрачные супы и альтернативные молочные продукты (например, льняное и миндальное молоко). Вашей поджелудочной железе не придется так много работать, чтобы их обработать.
Исследования показывают, что некоторые люди с панкреатитом могут переносить от 30 до 40% калорий из жиров, если они поступают из цельных растительных источников или триглицеридов со средней длиной цепи (MCT). Другим лучше при гораздо меньшем потреблении жиров, например 50 граммов или меньше в день.
Шпинат, черника, вишня и цельные зерна могут защитить ваше пищеварение и бороться со свободными радикалами, которые повреждают ваши органы.
Если вы хотите чего-нибудь сладкого, съешьте фрукты вместо добавления сахара, так как люди с панкреатитом подвержены высокому риску развития диабета.
Рассмотрите помидоры черри, огурцы, хумус и фрукты в качестве любимой закуски. Ваша поджелудочная железа будет вам благодарна.
Продукты, которые необходимо ограничить, включают:
- красное мясо
- мясные субпродукты
- жареные продукты
- картофель фри и картофельные чипсы
- майонез
- маргарин и масло
- жирные молочные продукты
- выпечка и десерты с добавлением сахара
- напитки с добавлением сахара
Если вы пытаетесь бороться с панкреатитом, избегайте употребления трансжирных кислот в своем рационе.
Жареные или сильно переработанные продукты, такие как картофель-фри и гамбургеры быстрого приготовления, являются одними из худших нарушителей. Органическое мясо, жирные молочные продукты, картофельные чипсы и майонез также возглавляют список продуктов, которые следует ограничивать.
Приготовленные или жареные во фритюре продукты могут вызвать обострение панкреатита. Вы также захотите сократить количество рафинированной муки, содержащейся в тортах, пирожных и печенье. Эти продукты могут стать нагрузкой на пищеварительную систему, вызывая резкий скачок уровня инсулина.
Избегайте употребления алкоголя, если вы выздоравливаете от острого или хронического панкреатита.Если вы курите, вам тоже нужно бросить. Сосредоточьтесь на диете с низким содержанием жиров, которая не обременяет и не вызывает воспаления поджелудочной железы.
Вам также следует избегать обезвоживания. Всегда держите при себе электролитный напиток или бутылку воды.
Если вы попали в больницу из-за обострения панкреатита, ваш врач, вероятно, направит вас к диетологу, чтобы он помог вам узнать, как навсегда изменить свои пищевые привычки.
Люди с хроническим панкреатитом часто страдают от недоедания из-за пониженной функции поджелудочной железы.Витамины A, D, E и K чаще всего возникают в результате панкреатита.
Советы по диете
Всегда посоветуйтесь со своим врачом или диетологом, прежде чем менять свои пищевые привычки, если у вас панкреатит. Вот несколько советов, которые они могут предложить:
- Ешьте от шести до восьми небольших приемов пищи в течение дня, чтобы помочь вылечиться от панкреатита. Это легче для вашей пищеварительной системы, чем два или три больших приема пищи.
- Используйте MCT в качестве основного жира, поскольку этот тип жира не требует переваривания ферментов поджелудочной железы.MCT содержатся в кокосовом масле и пальмоядровом масле и доступны в большинстве магазинов по продаже диетических продуктов.
- Не ешьте сразу слишком много клетчатки, так как это может замедлить пищеварение и привести к неидеальному усвоению питательных веществ из пищи. Клетчатка также может снизить эффективность ограниченного количества ферментов.
- Принимайте поливитаминные добавки, чтобы получать необходимое питание. Здесь вы найдете большой выбор поливитаминов.
Наиболее частой причиной хронического панкреатита является употребление слишком большого количества алкоголя, по данным У.S. Департамент здравоохранения и социальных служб.
Панкреатит может быть генетическим или признаком аутоиммунной реакции. Во многих случаях острого панкреатита причиной этого состояния является закупорка желчного протока или желчные камни.
Если ваша поджелудочная железа повреждена панкреатитом, изменение диеты поможет вам почувствовать себя лучше. Но этого может быть недостаточно для полного восстановления функции поджелудочной железы.
Ваш врач может прописать вам дополнительные или синтетические ферменты поджелудочной железы, которые вы должны принимать с каждым приемом пищи.
Если вы все еще испытываете боль от хронического панкреатита, подумайте о альтернативной терапии, такой как йога или иглоукалывание, в дополнение к назначенному вашим врачом лечению панкреатита.
Эндоскопическое ультразвуковое исследование или операция могут быть рекомендованы в качестве следующего курса действий, если ваша боль не исчезнет.
.5 советов по диете при внешнесекреторной недостаточности поджелудочной железы
Газы, вздутие живота и боль в желудке - одни из наиболее распространенных симптомов экзокринной недостаточности поджелудочной железы (EPI), состояния, которое возникает, когда ваше тело перестает вырабатывать пищеварительные ферменты, необходимые для правильного переваривания пищи. Как и при многих других проблемах с пищеварением, ваша диета может помочь или навредить вам. Хотя не существует универсальной диеты для EPI - например, вам может потребоваться восполнить определенный дефицит витаминов - есть основные советы по диете, которые могут помочь облегчить дискомфорт.
Ключи к диете при недостаточности поджелудочной железы
Возможно, ваша диета не похожа на диету вашего друга, и, скорее всего, она не будет напоминать последнее увлечение здоровьем в Instagram. Вместо этого вам следует придерживаться питательной диеты, адаптированной к вашим конкретным потребностям, - говорит Кристин Гербштадт, доктор медицинских наук, бывший представитель Академии питания и диетологии и автор книги Doctor’s Detox Diet: The Ultimate Weight Loss Prescription .
Фактически, ваша диета может отличаться от диет других людей с EPI, в зависимости от того, что вызывает ваше заболевание, и от того, страдаете ли вы от недоедания, поэтому важно проконсультироваться с врачом, прежде чем менять свои пищевые привычки.Эти пять стратегий могут помочь облегчить симптомы РПИ для многих людей.
1. Пейте много жидкости. По словам доктора Гербштадта, очень важно избегать обезвоживания в течение дня. Она объясняет, что обезвоживание создает серьезную нагрузку на организм и может способствовать появлению симптомов РПИ. «Гидратация лучше всего подходит для профилактики и лечения и обычно считается первым шагом перед всеми остальными», - говорит она. Легкое правило, которое следует запомнить, - выпивать восемь стаканов жидкости по 8 унций в день, включая воду, чай, кофе и даже суповой бульон.Проконсультируйтесь со своим врачом для получения более подробной информации.
2. Уменьшите потребление жира. Употребление меньшего количества жира также может помочь нормализовать стул. У людей с EPI непереваренный жир попадает в стул, вызывая жирный стул с неприятным запахом, который называется стеатореей. Согласно исследованию, опубликованному в феврале 2017 года в журнале BMC Medicine , диета с низким содержанием жиров может помочь уменьшить стеаторею и боль в животе, связанную с хроническим панкреатитом (воспалением поджелудочной железы).
Диетический жир «активирует» поджелудочную железу, которая производит ферменты, которые помогают пищеварению, - объясняет Джеймс Фаррелл, доктор медицины, директор Йельской медицинской программы по заболеваниям поджелудочной железы в Нью-Хейвене, Коннектикут.Эта активация часто вызывает усиление боли в воспаленной поджелудочной железе.
Но вам все равно необходимо включать в свой рацион некоторые полезные жиры, чтобы помочь вашему организму усваивать витамины A, D, E и K. Поговорите со своим врачом или диетологом, чтобы определить, сколько жиров вам следует есть.
Есть одно важное исключение из диеты с низким содержанием жиров. Если ваш EPI связан с кистозным фиброзом, часто рекомендуется высококалорийная диета с высоким содержанием жиров. Это может помочь предотвратить задержку роста и потерю веса у детей и сохранить общее хорошее здоровье взрослых.Согласно исследованию 2017 года, диета с высоким содержанием жиров и прием увеличенной дозы заместительной терапии ферментами поджелудочной железы (PERT) или пищеварительных ферментов улучшают заболевание легких, связанное с муковисцидозом.
Чтобы облегчить боль в пищеварительном тракте, попробуйте есть более мелкие и частые «мини-блюда» в течение дня вместо нескольких больших приемов пищи, - добавляет Гербштадт.
3. Используйте пищевые добавки. «Замена утраченных ферментов поджелудочной железы пероральными добавками может облегчить боль и сократить жидкий стул на ранних этапах курса [EPI]», -- говорит Фаррелл. Почти всем людям с муковисцидозом необходимо принимать PERT во время еды и перекусов, чтобы улучшить пищеварение, потому что густая слизь блокирует выход их пищеварительных ферментов из поджелудочной железы. Убедитесь, что вы принимаете правильную дозу ферментов, которую прописывает врач, чтобы получить максимальную пользу.
Исследование, опубликованное в выпуске журнала Pancreatology за май-июнь 2013 года, показало, что люди с EPI часто испытывают дефицит жирорастворимых витаминов A, D, E и K. Ваш врач может также предложить принимать селен и антиоксиданты, такие как витамин C, который может помочь уменьшить воспаление, согласно Milton S.Медицинский центр Херши в штате Пенсильвания Херши.
4. Избегайте диеты с высоким содержанием клетчатки. Польза для пищеварения и сердца от диеты с высоким содержанием клетчатки рекламировалась в течение многих лет, но для тех, кому необходимо соблюдать диету EPI, меньшее количество клетчатки может быть лучшим выбором, согласно исследованию, опубликованному в ноябре 2013 года в журнале World. Журнал гастроэнтерологии .
Гербштадт говорит, что клетчатка не вызывает проблем у всех с EPI, поэтому поговорите со своим врачом о том, нужно ли вам ее ограничивать или нет.Если вам подходит диета с низким содержанием клетчатки, все равно важно есть фрукты и овощи. Спросите своего врача или диетолога о том, какие свежие продукты лучше выбрать. Как правило, нежные приготовленные овощи, такие как морковь, свекла и шпинат, содержат меньше клетчатки, чем такие продукты, как ягоды и сырые овощи.
5. Бросьте употребление алкоголя и бросьте курить. Согласно обзору исследования, опубликованному в октябре 2019 года в Minerva Medica , EPI часто возникает у людей с хроническим панкреатитом, состоянием, которое часто является результатом длительного длительного употребления алкоголя.«Уменьшение или полное прекращение употребления алкоголя может уменьшить воспаление поджелудочной железы», - говорит Фаррелл.
Продолжая пить, вы подвергаете свою поджелудочную железу риску еще более необратимого повреждения. У вас также может развиться диабет, если клетки, вырабатывающие инсулин в поджелудочной железе, повреждены. Если вам нужна помощь в отказе от алкоголя, существует множество стратегий и сетей поддержки, которые помогут вам, в том числе Rethinking Drinking , спонсируемая Национальным институтом злоупотребления алкоголем и алкоголизмом.Даже если вы никогда не злоупотребляли алкоголем, вероятно, лучше всего ограничить употребление алкоголя или воздержаться от него, чтобы облегчить дискомфорт от EPI.
Наряду с бесчисленными преимуществами для ваших легких, сердца и общего состояния здоровья отказ от курения также может улучшить здоровье вашей поджелудочной железы. Согласно статье, опубликованной в июне 2015 года в Pancreapedia , , появляется все больше данных, указывающих на связь между курением и панкреатитом.
В исследовании, опубликованном в марте 2009 года в журнале Американской медицинской ассоциации , исследователи из Дании проанализировали данные более чем 17000 человек за 20 лет и обнаружили, что в 46 процентах случаев курение было связано на острый (внезапный) или хронический (длительный) панкреатит.
«Курение является фактором риска развития рака поджелудочной железы, который может возникнуть после хронического панкреатита», - говорит Фаррелл. По данным John Hopkins Medicine Pathology, курение сигарет является основной предотвратимой причиной рака поджелудочной железы.
Изменения в диете и образе жизни могут улучшить симптомы EPI. Поговорите со своим врачом или диетологом о дополнительных стратегиях диеты, которые могут вам подойти.
.Клятва поджелудочной железы: здоровая диета поджелудочной железы
Диета поджелудочной железы найдена в книге. Клятва поджелудочной железы Кэндис Розен, дипломированной медсестры, социального работника и консультанта по вопросам здоровья.
Она говорит, что это не книга о диете или книга для диабетиков, а, скорее, руководство по здоровому образу жизни для всех.
В этой книге Розен объясняет, как правильное питание может защитить поджелудочную железу и укрепить здоровье, тогда как, употребляя нездоровую пищу, вы злоупотребляете своей поджелудочной железой.
Следуя инструкциям, изложенным в этой программе, вы сможете найти продукты, которые помогают вашей поджелудочной железе оптимально функционировать, чтобы вы могли легко похудеть.
Основы диеты поджелудочной железы
Читатели The Pancreatic Oath узнают о связи между здоровой поджелудочной железой и долгосрочным благополучием. Розен считает, что «злоупотребление поджелудочной железой» является основным фактором риска развития ряда хронических заболеваний, а не только диабета, включая такие состояния, как сердечные заболевания, инсульт, высокое кровяное давление, проблемы с почками и синдром поликистозных яичников.
Цель программы - снизить нагрузку на поджелудочную железу за счет изучения того, какие продукты поддерживают баланс сахара в крови. Это достигается путем мониторинга уровня глюкозы в крови четыре-шесть раз в день после еды и регистрации результатов в сравнении с выбранными вами продуктами.
Диета не требует подсчета калорий или углеводов, но необходимо исключить все продукты, содержащие сахар, а также углеводы с высоким гликемическим индексом, такие как хлеб, картофель, рис и макаронные изделия.Следует строго избегать искусственных подсластителей и полностью исключить употребление алкоголя.
Фрукты разрешены в умеренных количествах, однако их всегда нужно есть отдельно (за двумя исключениями: яблоки с миндальным маслом и супер смузи Candice’s). Вы должны делать упор на зеленые овощи и растительные белки, такие как тофу, темпе и бобовые, ограничивая при этом животный белок и избегая молочных продуктов.
Рекомендуется режим питания с перерывом в пять часов между приемами пищи, но вначале вам могут потребоваться перекусы, поскольку ваше тело и поджелудочная железа приспосабливаются к новому способу питания.
Тем, кто сидит на диете, рекомендуется использовать довольно длинный список пищевых добавок, включая поливитамины и минералы, коэнзим Q10 и рыбий жир. Розен четко объясняет назначение каждого из рекомендуемых продуктов и описывает, как они работают для улучшения вашего здоровья.
Рекомендуемые продукты
Лосось, креветки, органическая курица, яйца, тофу, темпе, фасоль, чечевица, протеиновый порошок Vega, миндальное масло, тахини, грецкие орехи, яблоки, груши, малина, салат, брокколи, огурец, спаржа, капуста, сладкий картофель, хумус, авокадо, виноградные орехи, чипсы из тортильи, паста, киноа, оливковое масло, корица, травяной чай.
Пример плана приема пищи под присягой поджелудочной железы
| Завтрак Яичница с зеленым перцем, луком и грибами |
| Утренний перекус 1 яблоко |
| Обед Бургер с гарниром |
| Полдник Сельдерей с миндальным маслом |
| Ужин Лосось на гриле |
Избегайте физических упражнений
Приветствуются регулярные и умеренные упражнения, в том числе ходьба, плавание, езда на велосипеде, йога, пилатес и работа по дому, рекомендованные этой диетой для здоровой поджелудочной железы.Людей, сидящих на диете, предупреждают, чтобы они не выполняли какие-либо изнурительные упражнения, поскольку это может вызвать падение уровня глюкозы в крови, что повысит аппетит.
Розен говорит, что многие из ее клиентов не могут заниматься спортом, но они все еще могут терять два или три фунта в неделю по этому плану.
Издержки и расходы
Клятва поджелудочной железы: измеримый подход к улучшению здоровья и снижению веса продается по цене 24,95 доллара.
Плюсы
- Не требует подсчета калорий и углеводов.
- Диета подбирается индивидуально.
- Объясняет скрытые источники сахара в рационе.
- Может помочь предотвратить диабет.
- Может быть адаптирован для вегетарианской, веганской и сыроедческой диеты.
- Поощряет ведение дневника питания и ежедневное взвешивание, которые были связаны с положительными результатами похудания.
- Включает предложения и рецепты блюд.
Минусы
- Требуется от четырех до шести самостоятельных тестов на уровень глюкозы в крови каждый день в течение первых восьми-двенадцати недель.
- Людям, сидящим на диете, возможно, придется отказаться от некоторых из своих любимых блюд, включая сладости, хлеб, картофель, кофе и алкоголь.
- Диета включает множество правил относительно приемлемых пищевых комбинаций.
- Не понравится людям, сидящим на диете, которые предпочитают структурированный план питания.
- Не включает план упражнений.
способствует здоровой поджелудочной железе
The Pancreatic Oath - это программа, разработанная, чтобы помочь вам определить, какие продукты вредны для вашей поджелудочной железы, а также продукты, поддерживающие сбалансированный уровень сахара в крови.В течение первых восьми-двенадцати недель для этого требуются ежедневные самостоятельные тесты на глюкозу, которые коррелируют с вашим рационом для определения продуктов, которые лучше всего подходят для вас.
Используя эту информацию, вы составите индивидуальный план диеты, который будет поддерживать здоровье вашей поджелудочной железы в долгосрочной перспективе и, естественно, поможет вам достичь идеального веса.
Автор: Mizpah Matus B.Hlth.Sc (Hons)
- Цитаты:
- Бернсток, Г., и Новак, И.(2012). Пуринергическая передача сигналов в поджелудочной железе при здоровье и болезни. Журнал эндокринологии, 213 (2), 123-141. ссылка
- Gold, E. B., Gordis, L., Diener, M. D., Seltser, R., Boitnott, J. K., Bynum, T. E., & Hutcheon, D. F. (1985). Диета и другие факторы риска рака поджелудочной железы. Рак, 55 (2), 460-467. ссылка
- Фонсека В., Бергер Л. А., Беккет А. Г. и Дандона П. (1985). Размер поджелудочной железы при сахарном диабете: исследование на основе ультразвукового исследования. BMJ, 291 (6504), 1240-1241.ссылка
Последняя редакция: 22 ноября 2017 г.
.Диета при раке поджелудочной железы: продукты, которые можно съесть
Обзор
Поджелудочная железа - это небольшая железа, расположенная позади желудка, в верхнем левом углу живота. Он выполняет две основные функции:
- Переваривание. Поджелудочная железа содержит экзокринные клетки, из которых состоят железы и протоки, вырабатывающие ферменты поджелудочной железы. Они расщепляют пищу и помогают пищеварению.
- Регулирование уровня сахара в крови. Поджелудочная железа также содержит эндокринные клетки. Они производят и высвобождают гормоны инсулин и глюкагон в кровоток.Инсулин и глюкагон регулируют уровень сахара в крови.
Поджелудочная железа имеет широкую головку, среднюю часть (называемую телом или шеей) и хвост. Рак поджелудочной железы возникает, когда клетки внутри нее бесконтрольно растут. Это может происходить в любой из трех его частей. Рак поджелудочной железы может возникать в эндокринных или экзокринных клетках. Это разные типы рака, которые имеют разные симптомы и методы лечения:
- Экзокринные опухоли. Большинство видов рака поджелудочной железы - это экзокринные виды рака.Около 95 процентов из них - аденокарциномы.
- Эндокринные опухоли. Около 5% всех случаев рака поджелудочной железы относятся к этому типу. Они также известны как нейроэндокринные или островковые опухоли.
Рак поджелудочной железы может повлиять на ваше самочувствие и вашу способность есть. Вам нужно выбирать продукты, которые вы легко переносите и которые легко усваиваются. Вы также должны убедиться, что ваш выбор улучшает здоровье, способствует выздоровлению и уменьшает симптомы. Это может быть трудная задача, но это выполнимо.Ваш врач или диетолог может разработать индивидуальный план, наиболее подходящий для ваших текущих потребностей и будущих целей.
Поскольку поджелудочная железа необходима для регулирования уровня сахара в крови и переваривания пищи, это повлияет на вашу диету, независимо от того, где вы проходите лечение. Диетические проблемы включают:
Проблемы с пищеварением
Если ваша поджелудочная железа не вырабатывает достаточное количество ферментов поджелудочной железы, переваривать пищу, особенно жир, будет труднее. Когда жир переваривается не полностью, усвоение питательных веществ из пищи затрудняется.Это также может привести к:
- диарее
- спазмам
- вздутию живота
- газу
Непреднамеренной потере веса
Потеря веса, вызванная опухолью (раковая кахексия), является частым симптомом рака поджелудочной железы. Это происходит, когда раковые опухоли поджелудочной железы выделяют цитокины в кровь, что является частью естественного иммунного ответа организма. Цитокины снижают аппетит, а также заставляют организм быстрее сжигать калории.
Нежелательная потеря веса может оставаться проблемой во время лечения.Это может быть вызвано раком или лекарствами, необходимыми для борьбы с ним. Симптомы, такие как тошнота, рвота и низкий аппетит, могут затруднить прием пищи. Ваше тело также может быть не в состоянии усвоить всю калорийность пищи, что приводит к потере веса.
Проблемы с регулированием инсулина и сахара в крови
Нормально функционирующая поджелудочная железа выделяет инсулин, так как ваше тело производит глюкозу. Уровень глюкозы в крови повышается, когда вы едите определенные продукты, например углеводы. Рак поджелудочной железы снижает способность поджелудочной железы вырабатывать достаточно инсулина для контроля уровня сахара в крови.
Вам может потребоваться метод проб и ошибок, пока вы выясняете, какие продукты ваша система может легко переваривать. Лучше всего выбирать продукты, богатые питательными веществами, с высоким содержанием белка и антиоксидантов. Поддерживать здоровый вес будет легче, если вы будете есть небольшими порциями, а не большими порциями. Также не забывайте пить много воды.
Полезные продукты включают:
Фрукты и овощи
Всемирный фонд исследований рака рекомендует ежедневно есть не менее пяти порций некрахмалистых овощей и фруктов.Возможно, вам легче переносить приготовленные овощи, чем сырые. Ягоды, цитрусовые, листовая зелень и крестоцветные овощи богаты антиоксидантами, клетчаткой и фитохимическими веществами. Варианты включают:
Постный белок
Богатые белком продукты укрепляют иммунную систему и помогают восстанавливать клетки и ткани. К легко усваиваемым источникам белка относятся:
Крахмалы с высоким содержанием клетчатки
Сложные углеводы, богатые клетчаткой, не повышают уровень сахара в крови так быстро, как простые углеводы.Они также поддерживают уровень энергии. Хороший выбор:
Получение достаточного количества фолиевой кислоты, витамина B, содержащегося в этой категории продуктов, также важно для снижения риска рака поджелудочной железы.
Зеленый чай
Зеленый чай содержит полифенолы, которые могут обладать противораковыми свойствами.
Здоровые жиры
Жир необходим для общего здоровья. Он поставляет энергию и помогает поддерживать внутреннюю температуру тела. Здоровые жиры включают мононенасыщенные и полиненасыщенные жиры, такие как:
Рак поджелудочной железы снижает способность поджелудочной железы вырабатывать достаточно инсулина для контроля уровня сахара в крови.Это может привести к диабету. Диабет также может быть фактором риска развития рака поджелудочной железы.
Если у вас рак поджелудочной железы в сочетании с диабетом, вам следует выбирать продукты, поддерживающие как можно более низкий уровень сахара в крови. Выбирайте продукты с низким содержанием сахара и высоким содержанием клетчатки, например продукты на растительной основе. Хороший выбор - фрукты, овощи и бобовые. Не стоит употреблять обработанные продукты с большим количеством транс-, насыщенных жиров и сахара.
Определенные продукты могут быть труднее для переваривания, что усугубляет симптомы и ухудшает самочувствие.Любая пища, которая может ухудшить симптомы, например диарея или рвота, должна быть отменена, по крайней мере, временно. Эти продукты также могут увеличить ваши шансы на рецидив рака поджелудочной железы.
Продукты, которых следует избегать, включают:
- Красное мясо и обработанное мясо. Эти трудно перевариваемые продукты также упоминаются как возможные причины рака.
- Жирная, жирная или жареная пища. Пища с высоким содержанием жиров может усилить неприятные симптомы, такие как диарея и газы.
- Спирт. Пьянство может увеличить риск рака поджелудочной железы или ухудшить симптомы, если у вас рак поджелудочной железы.
- Сахар и рафинированные углеводы. Если вы страдаете непереносимостью глюкозы или демпинг-синдромом, поговорите со своим врачом о потреблении сахара. Многие люди с раком поджелудочной железы испытывают трудности с перевариванием простых углеводов и сладких продуктов или напитков. Эти продукты также содержат пустые, непитательные калории.
Если вам потребуется операция, часть поджелудочной железы будет удалена. Это означает, что он будет производить меньше ферментов, что затрудняет пищеварение. Ферменты помогают организму расщеплять белки и жиры.Ваш врач может прописать вам дополнительные ферменты поджелудочной железы, если вы сами не производите их в достаточном количестве. Обычно их принимают прямо перед едой, чтобы ваш организм лучше переваривал пищу, которую вы собираетесь съесть.
Если вы плохо переносите пищу и продолжаете терять вес, пищевые добавки могут быть отличным вариантом. Поговорите со своим врачом и диетологом о коктейлях, протеиновых порошках и витаминах, которые могут помочь вам соблюдать ежедневные рекомендации по питанию.
Исследования показывают, что витамин D обладает антиканцерогенными свойствами и может быть полезен людям с раком поджелудочной железы.Эффект витамина D не является окончательным, и текущие исследования противоречивы. Продукты с самым высоким содержанием витамина D включают жирную холодноводную рыбу, такую как лосось, треска, сельдь и сардины, хотя солнечный свет часто является лучшим источником. Но он также поступает в виде добавок. Поговорите со своим врачом или диетологом о добавках витамина D.
Никто, конкретная пища не была связана с предотвращением рака поджелудочной железы. Как сообщается в Journal of Advanced Pharmaceutical Technology & Research, продукты с высоким содержанием антиоксидантов, такие как фрукты и овощи, могут иметь профилактический эффект от рака.Продукты с высоким содержанием клетчатки также могут помочь предотвратить рост или распространение раковых опухолей.
Продукты, которые вы выбираете, могут помочь вам уменьшить многие из самых сложных симптомов, связанных с вашим диагнозом. Здоровое питание также может помочь вам оставаться энергичным, сосредоточенным и лучше справляться с раком и побеждать.
Посоветуйтесь со своим врачом и диетологом о том, какие продукты вам лучше всего есть. Вместе вы можете составить индивидуальный план, ориентированный на ваши потребности.
.Примеры меню для диеты DASH
Примеры меню для диеты DASH
Заинтересованы в соблюдении плана питания DASH, но не знаете, как это сделать? Вот примеры меню, с которых можно начать.
Персонал клиники МэйоДиетические подходы к остановке гипертонии (DASH) - это план питания для снижения или контроля высокого кровяного давления. В диете DASH особое внимание уделяется продуктам с низким содержанием натрия, а также продуктам, богатым калием, магнием и кальцием - питательными веществами, которые помогают снизить кровяное давление.
Диета DASH включает в себя меню с большим количеством овощей, фруктов и нежирных молочных продуктов, а также цельнозерновые, рыбу, птицу и орехи. Он предлагает ограниченные порции красного мяса, сладостей и сладких напитков.
Может быть, вы хотите попробовать диету DASH, но не знаете, как включить DASH в свое ежедневное меню. Чтобы помочь вам начать, вот три дня меню, которые соответствуют плану DASH. Используйте эти меню как основу для собственного планирования здорового питания.
Помните, что в некоторые дни вы можете съесть на несколько порций больше или на несколько меньше, чем рекомендовано для определенной группы продуктов.В целом это нормально, если среднее значение нескольких дней или недель близко к рекомендациям. Исключение составляет натрий. Постарайтесь как можно больше придерживаться дневной нормы натрия. Также обратите внимание, что значения информации о пищевой ценности могут варьироваться в зависимости от конкретных марок ингредиентов, которые вы используете, или изменений, которые вы вносите в приготовление еды.
Меню первого дня
Завтрак
- 1 магазинный (коммерческий) рогалик из цельной пшеницы с 2 столовыми ложками арахисового масла (без добавления соли)
- 1 средний оранжевый
- 1 стакан обезжиренного молока
- Кофе без кофеина
Обед
- Салат из шпината, приготовленный из:
- 4 чашки свежих листьев шпината
- 1 нарезанная груша
- 1/2 стакана консервированных секций мандарина и апельсина
- 1/3 стакана нарезанного миндаля
- 2 столовые ложки винегрета из красного вина
- 12 крекеров пшеничных с пониженным содержанием натрия
- 1 стакан обезжиренного молока
Ужин
- Запеченная треска в пряностях, 3 унции вареной (около 4 унций сырой)
- 1/2 стакана плова из коричневого риса с овощами
- 1/2 стакана свежей зеленой фасоли, приготовленной на пару
- 1 небольшой рулет из закваски
- 2 чайные ложки оливкового масла
- 1 стакан свежих ягод с измельченной мятой
- Травяной чай со льдом
Закуска (в любое время)
- 1 стакан обезжиренного низкокалорийного йогурта
- 4 ванильные вафли
| Анализ питания на первый день | |||
|---|---|---|---|
| Калорий: | 2,015 | Холестерин: | 70 мг |
| Всего жиров: | 70 г | Натрий: | 1,607 мг |
| Насыщенные жиры: | 10 г | Всего углеводов: | 267 г |
| Транс-жиры: | 0 г | Пищевые волокна: | 39 г |
| Мононенасыщенные жиры: | 25 г | Всего сахаров: | 109 г |
| Калий: | 3274 мг | Белки: | 90 г |
| Кальций: | 1,298 мг | Магний: | 394 мг |
| Дневные 1 порции DASH | |
|---|---|
| Зерно и зерновые продукты: | 7 |
| Овощи: | 5 |
| Фруктов: | 5 |
| Молочные продукты (нежирные или обезжиренные): | 3 |
| Мясо, птица и рыба: | 3 |
| Орехи, семена и сушеные бобы: | 2 |
| Жиры и масла: | 3 |
| Сладости: | 1 |
Меню 2-го дня
Завтрак
- 1 стакан свежих фруктов, таких как дыни, банан, яблоко и ягоды, покрытый 1 стаканом обезжиренного низкокалорийного йогурта со вкусом ванили и 1/3 стакана грецких орехов
- 1 маффин с отрубями
- 1 чайная ложка транс-свободного маргарина
- 1 стакан обезжиренного молока
- Травяной чай
Обед
- Ролл с курицей карри, приготовленный из:
- 1 средняя тортилья из цельнозерновой пшеницы
- 2/3 стакана вареной нарезанной курицы, около 3 унций
- 1/2 стакана нарезанных яблок
- 1 1/2 столовые ложки светлого майонеза *
- 1/2 чайной ложки карри-порошка
- 1/2 стакана, или около 8, сырой молодой моркови
- 1 стакан обезжиренного молока
Ужин
- 1 чашка приготовленных спагетти из цельнозерновой муки с 1 чашкой соуса маринара, без добавления соли
- 2 стакана салатной зелени
- 1 столовая ложка нежирной заправки Цезарь
- 1 небольшой булочка из цельной пшеницы
- 1 чайная ложка оливкового масла
- 1 нектарин
- Газированная вода
Закуска (в любое время)
- Trail mix состоит из:
- 1/4 стакана изюма
- 1 унция или около 22 несоленых крендельков мини твист
- 2 столовые ложки семян подсолнечника
* Обезжиренные пасты по-прежнему содержат калории, поэтому считается за 1 порцию жира.
| Анализ питания на второй день | |||
|---|---|---|---|
| Калорий: | 2 165 | Холестерин: | 101 мг |
| Всего жиров: | 72 г | Натрий: | 1855 мг |
| Насыщенные жиры: | 11 г | Всего углеводов: | 311 г |
| Транс-жиры: | 0 г | Пищевые волокна: | 36 г |
| Мононенасыщенные жиры: | 14 г | Всего сахаров: | 125 г |
| Калий: | 4026 мг | Белки: | 95 г |
| Кальций: | 1363 мг | Магний: | 507 мг |
| DASH-порции на второй день | |
|---|---|
| Зерно и зерновые продукты: | 7 |
| Овощи: | 5 |
| Фруктов: | 5 |
| Молочные продукты (нежирные или обезжиренные): | 3 |
| Мясо, птица и рыба: | 3 |
| Орехи, семена и сушеные бобы: | 2 |
| Жиры и масла: | 3 |
| Сладости: | 0 |
Меню 3-го дня
Завтрак
- 1 стакан старомодной овсянки * с 1 чайной ложкой корицы
- 1 ломтик цельнозернового тоста
- 1 чайная ложка транс-свободного маргарина
- 1 банан
- 1 стакан обезжиренного молока
Обед
- Салат из тунца, приготовленный из:
- 1/2 стакана сушеного несоленого тунца в воде, 3 унции
- 2 столовые ложки светлого майонеза
- 15 ягод
- 1/4 стакана нарезанного кубиками сельдерея
- Подается на 2 1/2 чашки салата ромэн
- 8 тостов Melba
- 1 стакан обезжиренного молока
Ужин
- Кебаб из говядины и овощей, приготовленный из:
- 3 унции говядины
- 1 стакан перца, лука, грибов и помидоров черри
- 1 чашка вареного дикого риса
- 1/3 стакана орехов пекан
- 1 стакан кусочков ананаса
- Шприцер клюквенно-малиновый, изготовленный из:
- 4 унции клюквенно-малинового сока
- От 4 до 8 унций газированной воды
Закуска (в любое время)
- 1 стакан светлого йогурта
- 1 средний персик
* Чтобы еще больше снизить содержание натрия, не добавляйте соль при приготовлении овсянки.
| Анализ питания на третий день | |||
|---|---|---|---|
| Калорий: | 1868 | Холестерин: | 114 мг |
| Всего жиров: | 45 г | Натрий: | 1332 мг |
| Насыщенные жиры: | 7 г | Всего углеводов: | 277 г |
| Мононенасыщенные жиры: | 19 г | Пищевые волокна: | 29 г |
| Калий: | 4 170 мг | Всего сахаров: | 125 г |
| Кальций: | 1,083 мг | Белки: | 103 г |
| Магний: | 423 мг | ||
| DASH-порции на третий день | |
|---|---|
| Зерно и зерновые продукты: | 6 |
| Овощи: | 5 |
| Фруктов: | 5 |
| Молочные продукты (нежирные или обезжиренные): | 3 |
| Мясо, птица и рыба: | 6 |
| Орехи, семена и сушеные бобы: | 1 |
| Жиры и масла: | 3 |
| Сладости: | 0 |
- Каков план питания DASH? Национальный институт сердца, легких и крови.http://www.nhlbi.nih.gov/health/health-topics/topics/dash. По состоянию на 10 февраля 2015 г.
- Saneei P, et al. Влияние диетических подходов на диету для остановки гипертонии (DASH) на артериальное давление: систематический обзор и метаанализ рандомизированных контролируемых исследований. Питание, обмен веществ и сердечно-сосудистые заболевания. 2014; 24: 1253.
- Ваше руководство по снижению артериального давления с помощью DASH: неделя с планом питания DASH. Национальный институт сердца, легких и крови. http: //www.nhlbi.nih.gov/health/resources/heart/hbp-dash-week-dash-html. По состоянию на 10 февраля 2015 г.
- Зерацкий К.А. (заключение эксперта). Клиника Мэйо, Рочестер, Миннесота, 26 декабря 2017 г.
- Nutritionist Pro диетологический анализ (компьютерная программа). Стаффорд, Техас: Axxya Systems; 2008. http://www.nutritionistpro.com/dietanalysis.php. По состоянию на 10 февраля 2015 г.
.
.Диета при панкреатите | Хирургический факультет Колумбийского университета
Обзор | Причины | Генетика | Симптомы | Диагностика | Лечение | Автоматическая пересадка островков | Диета | Прогноз | FAQ
Питание - жизненно важная часть лечения больных панкреатитом. Основные цели управления питанием при хроническом панкреатите:
- Профилактика недоедания и дефицита питательных веществ
- Поддерживать нормальный уровень сахара в крови (избегать гипогликемии и гипергликемии)
- Профилактика или оптимальное лечение диабета, проблем с почками и других состояний, связанных с хроническим панкреатитом
- Избегайте острого приступа панкреатита
Для наилучшего достижения этих целей пациентам с панкреатитом важно употреблять пищу с высоким содержанием белка и питательными веществами, которая включает фрукты, овощи, цельнозерновые продукты, обезжиренные молочные продукты и другие источники нежирного белка.Воздержание от алкоголя и жирной или жареной пищи важно для предотвращения недоедания и боли.
Оценка питания и диетические изменения производятся на индивидуальной основе, поскольку состояние каждого пациента уникально и требует индивидуального плана. Наша программа по панкреатиту предлагает поддержку в области питания и желудочно-кишечного тракта для пациентов с панкреатитом.
Витамины и минералы
Пациенты с хроническим панкреатитом имеют высокий риск недоедания из-за нарушения всасывания и истощения питательных веществ, а также из-за повышенной метаболической активности.На неполноценное питание также могут влиять продолжающееся злоупотребление алкоголем и боль после еды. Дефицит витаминов из-за мальабсорбции может вызвать остеопороз, проблемы с пищеварением, боль в животе и другие симптомы.
Следовательно, пациенты с хроническим панкреатитом должны регулярно проверяться на дефицит питательных веществ. Витаминная терапия должна основываться на этих ежегодных анализах крови. Как правило, можно принимать поливитамины, кальций, железо, фолиевую кислоту, витамин E, витамин A, витамин D и витамин B12, в зависимости от результатов анализа крови.
Если вы страдаете недоеданием, вам может быть полезно поработать с нашим дипломированным диетологом, который поможет вам составить индивидуальный план диеты.
Риск диабета при хроническом панкреатите
Хронический панкреатит также приводит к постепенной потере способности поджелудочной железы к правильному функционированию, и в конечном итоге теряется эндокринная функция. Это подвергает пациентов риску развития диабета 1 типа. Поэтому пациентам следует избегать рафинированного сахара и простых углеводов.
Добавки ферментов
Если прописаны ферменты поджелудочной железы, важно принимать их регулярно, чтобы предотвратить обострения.
Здоровая поджелудочная железа стимулируется высвобождением ферментов поджелудочной железы, когда непереваренная пища достигает тонкой кишки. Эти ферменты соединяются с желчью и начинают расщеплять пищу в тонком кишечнике.
Поскольку ваша поджелудочная железа не работает оптимально, возможно, вы не получаете ферменты поджелудочной железы, необходимые для правильного переваривания пищи. Прием ферментов может помочь переваривать пищу, тем самым улучшая любые признаки или симптомы стеатореи (избыток жира в стуле или мальабсорбция жира).В свою очередь, это улучшит вашу способность есть лучше, снизив риск недоедания.
Спирт
Если панкреатит вызван употреблением алкоголя, следует воздержаться от алкоголя. Если другие причины острого панкреатита были устранены и устранены (например, путем удаления желчного пузыря) и поджелудочная железа вернулась в нормальное состояние, вы сможете вести нормальный образ жизни, но алкоголь все равно следует принимать только в умеренных количествах (максимум 1 порция / день). При хроническом панкреатите наблюдается постоянное воспаление и мальабсорбция - пациенты постепенно теряют пищеварительную функцию и в конечном итоге теряют функцию инсулина, поэтому регулярное употребление алкоголя неразумно.
Курение
Людям с панкреатитом следует избегать курения, так как это увеличивает риск рака поджелудочной железы.
Следующие шаги
Если вы или кто-то, о ком вы заботитесь, страдаете панкреатитом, Центр поджелудочной железы здесь для вас. Программа по панкреатиту работает с диетологами, чтобы дать полезные советы по диете, которые помогут справиться с последствиями заболевания.
Позвоните нам по телефону (212) 305-4795 или воспользуйтесь нашей онлайн-формой, чтобы связаться с нами сегодня.
Чтобы узнать больше о панкреатите:
Обзор | Причины | Генетика | Симптомы | Диагностика | Лечение | Автоматическая пересадка островков | Диета | Прогноз | FAQ